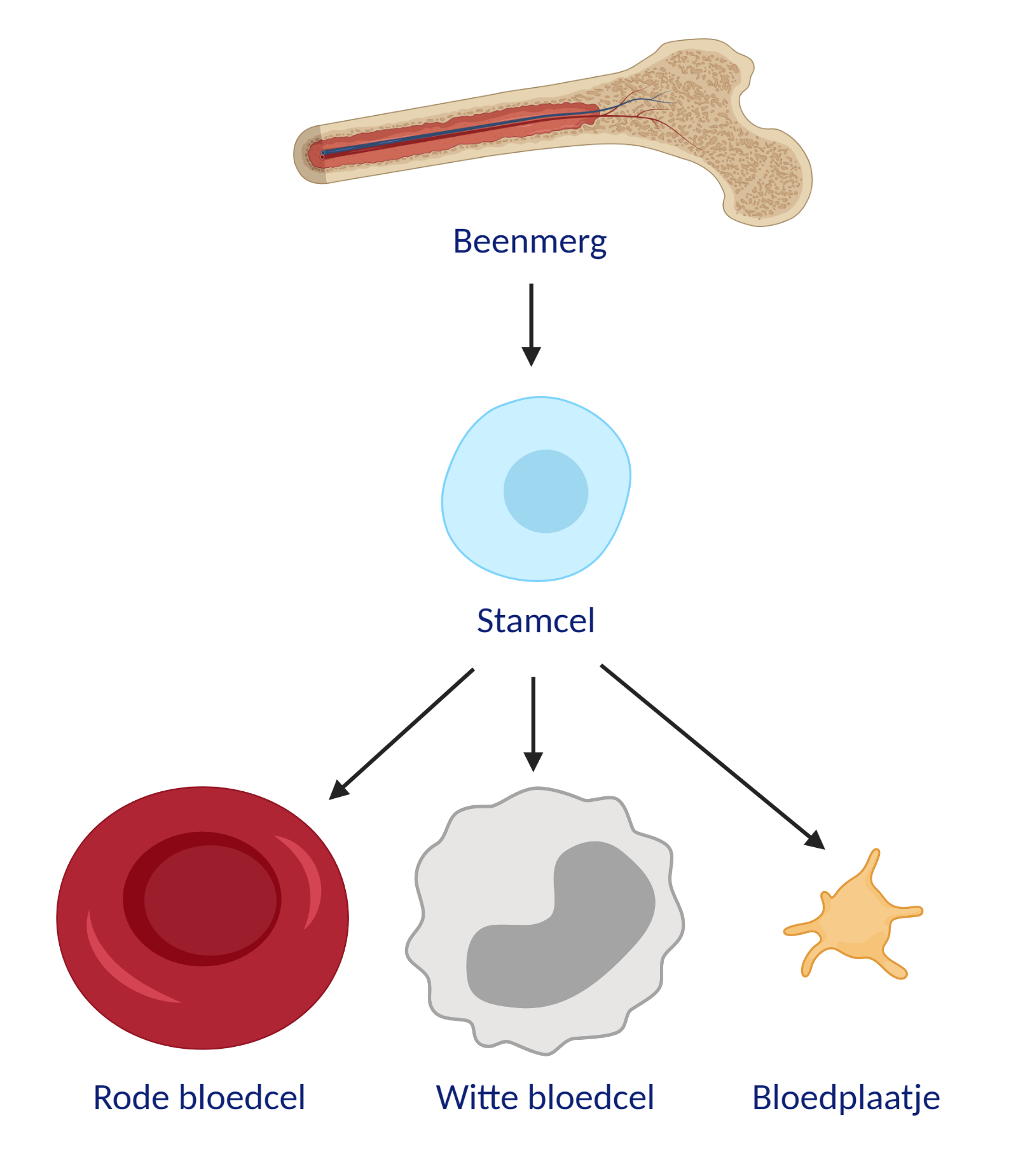
Bloedstamcellen
Een ander woord voor bloedstamcel is hematopoëtische stamcel. Een bloedstamcel is de meest onrijpe cel, waaruit alle verschillende bloedcellen kunnen ontstaan. Dit doen de stamcellen door zich te delen. Als een bloedstamcel zich deelt, ontstaat opnieuw een stamcel of ontstaat een gespecialiseerde bloedcel. Dit kan een rode bloedcel (erytrocyt), witte bloedcel (leukocyt) of een bloedplaatje (trombocyt) zijn. Rode bloedcellen vervoeren zuurstof naar de weefsels, witte bloedcellen zorgen voor afweer tegen infecties en bloedplaatjes helpen bij bloedstolling.

Allogene stamceltransplantatie
Wat is een allogene stamceltransplantatie?
Een allogene stamceltransplantatie is een stamceltransplantatie waarbij we bloedstamcellen die afkomstig zijn van een donor bij u toedienen. Met chemotherapie en eventueel bestraling zorgen we ervoor dat uw beenmerg eerst genoeg onderdrukt is. Daarna ontvangt u de bloedstamcellen van de donor.De hematopoëtische stamcellen die u ontvangt zijn afkomstig van een familielid (het liefst een broer of zus) of van een niet-verwante donor (iemand uit de donorbank). We dienen de stamcellen via een infuus toe.
De termen hematopoëtische perifeer bloed stamceltransplantatie en beenmergtransplantatie worden vaak door elkaar gebruikt. Toch zit er wel een verschil tussen de twee soorten transplantatie. Bij een beenmergtransplantatie transplanteren we stamcellen die we afnemen uit het beenmerg van de donor. Bij hematopoëtische perifeer bloed stamceltransplantatie transplanteren we stamcellen die vanuit het beenmerg naar het bloed verplaatst zijn. In het Erasmus MC Kanker Instituut voeren we bijna alle transplantaties uit met perifeer bloed stamcellen.
Waarom een allogene stamceltransplantatie
Een allogene stamceltransplantatie geven we vanwege de afweerreactie van het lichaam. De afweercellen van de donor (T-cellen, een type witte bloedcellen) herkennen de eventuele achtergebleven kwaadaardige cellen als vreemd. Ze vallen deze cellen dan aan en vernietigen ze. Dit noemen we transplantaat tegen tumor/ziekte effect. Het is een vorm van immuuntherapie, omdat we het immuunsysteem (afweersysteem) van de donor inzetten tegen uw kwaadaardige cellen. We nemen aan dat de T-cellen van de donor de kwaadaardige cellen vernietigen, die niet of minder gevoelig waren voor chemotherapie. De stamcellen van de donor nemen na de transplantatie ook de aanmaak van nieuwe bloedcellen over. Hierdoor ontstaat een nieuwe gezonde bloedaanmaak.Vinden van een stamceldonor
Voor een allogene stamceltransplantatie is een passende stamceldonor nodig. Een passende donor heeft een weefseltype dat zo goed mogelijk overeenkomt met uw eigen weefseltype. Het weefseltype is een combinatie van structuren die op het oppervlak van lichaamscellen zitten. Deze structuren heten officieel het Humane Leukocyten Antigeen systeem, ofwel HLA-systeem. Dit zit ook op het oppervlak van bloedstamcellen. Het weefseltype van u en van de donor moet goed overeenkomen, omdat het afweersysteem van de donor uw weefseltype als lichaamsvreemd kan zien. Hierdoor kunnen de afweercellen van de donor een afweerreactie in gang zetten. Andersom kan uw eigen afweersysteem het weefseltype van de donor als lichaamsvreemd zien, waardoor uw lichaam het transplantaat afstoot.
Een kind erft de helft van het HLA-systeem van de moeder en de helft van de vader. De kans dat het weefseltype van een broer of zus overeenkomt met de patiënt, is per familielid ongeveer 25%. Als de donor een andere bloedgroep heeft dan de ontvanger, betekent dat niet dat hij geen donor kan zijn. Wanneer u bloedstamcellen van een donor krijgt met een andere bloedgroep, verandert uw bloedgroep.
/Allomatch 1.png)
/Allohaplo 1.png)
Een kind erft de helft van het HLA-systeem van de moeder en de helft van de vader. De kans dat het weefseltype van een broer of zus overeenkomt met de patiënt, is per familielid ongeveer 25%. Als de donor een andere bloedgroep heeft dan de ontvanger, betekent dat niet dat hij geen donor kan zijn. Wanneer u bloedstamcellen van een donor krijgt met een andere bloedgroep, verandert uw bloedgroep.
/Allomatch 1.png)
Geschikte familiedonor
Als blijkt dat een broer of zus hetzelfde weefseltype heeft (en dus HLA-identiek is), geven wij hem of haar uitgebreide voorlichting over wat het is om stamceldonor te zijn. Het familielid moet de beslissing om donor te worden in alle vrijheid kunnen nemen. Een onafhankelijke arts voert ook een medische keuring uit. De medische keuring is belangrijk om het risico op eventuele problemen bij de stamceldonatie in te schatten. Een stamceldonor die door ziekte een verhoogde kans op problemen heeft, keuren wij af als stamceldonor. Dit is vanwege de eigen veiligheid en gezondheid van de stamceldonor.Onverwante donor
Als een allogene stamceltransplantatie nodig is en er geen geschikte familiedonor is, zoeken we in de internationale donorbestanden naar een geschikte donor. Dit noemen we een matched unrelated donor (MUD). Als we geen geschikte donor in de donorbestanden vinden, kunnen we ook navelstreng bloedcellen gebruiken, die bij de geboorte zijn ingevroren. Dat noemen we navelstrengbloeddonor of een cord blood donor.Haplo-identieke familiedonor
Soms gebruiken we een haplo-identieke donor. Een haplo-identieke donor is voor de helft (via 1 ouder) identiek aan de ontvanger. Dit zijn vaak de vader, moeder, broer of zus./Allohaplo 1.png)
Mogelijkheid om de onverwante donor te bedanken
In het geval van een onverwante donor, mag u niet weten van wie de stamcellen afkomstig zijn. In het belang van de patiënt en de donor is het belangrijk dat beide partijen anoniem blijven. U mag wel het geslacht en de leeftijd van de donor weten. De donor weet ook niet voor wie hij of zij een stamceldonatie doet. U kunt de donor anoniem een bericht sturen. Dit is niet verplicht. Als u dit wilt, dan zijn er een aantal regels voor de inhoud van de brief.- U moet het bericht in het Engels schrijven.
- Uit uw tekst mag niet blijken hoe u heet en waar u woont.
Voor de transplantatie
In de poliklinische periode, voordat de transplantatie plaatsvindt, starten we met de voorbereidingen om de transplantatie zo goed mogelijk te laten verlopen. De voorbereidingen bestaan uit de volgende stappen:
- De eerste poliklinische afspraak op de voorlichtingspolikliniek. Dit gesprek duurt ongeveer een uur. Tijdens dit bezoek krijgt u uitgebreide voorlichting over de allogene stamceltransplantatie. Ook kunt u vragen stellen. We leggen het doel van de behandeling uit. Ook de voorbehandeling van chemotherapie en eventuele bestraling, en de bijwerkingen en complicaties leggen we uit. Tijdens dit bezoek krijgt u veel informatie. Daarom raden wij u aan om een of meerdere personen (uw partner en/of familie, vriend of vriendin) mee te nemen.
- Laboratoriumonderzoek. Na het eerste poliklinische bezoek nemen we meerdere bloedbuizen bij u af. Ook vragen wij u om urine in te leveren.
- Meerdere onderzoeken. We spreken meerdere onderzoeken af met u, zoals röntgenfoto's, onderzoek naar de pompkracht van het hart, een hartfilmpje en onderzoek naar de longcapaciteit. Soms moeten we ook een beenmergonderzoek doen. De arts of verpleegkundig specialist kijkt welke onderzoeken nodig zijn voor u. We plannen de onderzoeken zoveel mogelijk op 1 dag. Dit is helaas niet altijd mogelijk.
- Tweede afspraak op de voorlichtingspolikliniek. Als we de uitslagen van de onderzoeken hebben, komt u nog een keer langs op de voorlichtingspolikliniek. U krijgt ruim de tijd om vragen te stellen. Ook bespreken we de uitslagen van de onderzoeken. Als nog niet alle onderzoeken gedaan zijn, krijgt u nog een telefonische afspraak. Hierin bespreken we de laatste uitslagen van de onderzoeken met u. We vragen ook naar eventuele gezondheidsklachten, allergieën en medicatiegebruik. We doen ook lichamelijk onderzoek tijdens het bezoek. Als laatste tekent u het informed consent. Dit betekent dat u genoeg informatie heeft gekregen over de transplantatie en dat u instemt met de behandeling.
- Als het voor u van toepassing is, krijgt u een afspraak met de radiotherapeut om informatie te krijgen over bestraling.
- Soms betrekken we naar aanleiding van de onderzoeken nog andere specialisten. Denk hierbij aan een cardioloog of longarts.
Opname
Opnameperiode
/patientenkamer.jpg)
1. De opnamedag bestaat uit de volgende onderdelen:
- We plaatsen een centraal veneuze catheter (CVC, Hickman). Dit is een kunststof slangetje dat we in een bloedvat inbrengen.
- U krijgt een opname gesprek met de zaalarts/verpleegkundig specialist en een verpleegkundige.
- U krijgt uitleg over de chemotherapie en medicatie inname.
- We nemen een aantal voorzorgsmaatregelen om u te beschermen tegen infecties. Dit zijn de volgende maatregelen:
- We passen uw voeding aan (de diëtiste komt hiervoor langs).
- We nemen kweken af van verschillende plaatsen van uw lichaam.
- U krijgt preventief antibiotica via het infuus en per tablet, capsule en/of drank.
3. Dan volgt de stamceltransplantatie. Een dag voor de transplantatie vertelt de verpleegkundige u het tijdstip waarop het transplantaat ongeveer aanwezig is. Tijdens de transplantatie mag u 2 bezoekers ontvangen op uw kamer.
4. Als laatste is er het herstel van het bloedbeeld (repopulatie). De hematopoëtische stamcellen groeien uit tot volwassen bloedcellen. Deze bloedcellen verplaatsen zich naar de bloedbaan. Dit duurt ongeveer 2 tot 4 weken.
In totaal nemen wij u 3 tot 5 weken op in het ziekenhuis voor de stamceltransplantatie.
Centraal veneuze catheter (CVC)
Als u nog geen CVC heeft, brengen we er een in voor uw behandeling. Via de CVC kunnen we medicatie, vocht, bloed en stamcellen toedienen. De voordelen van een CVC zijn dat u minder last heeft van irritatie en beschadigingen van de bloedvaten. Ook kunnen we bloed afnemen uit de CVC. Hierdoor hoeven we u zo min mogelijk te prikken.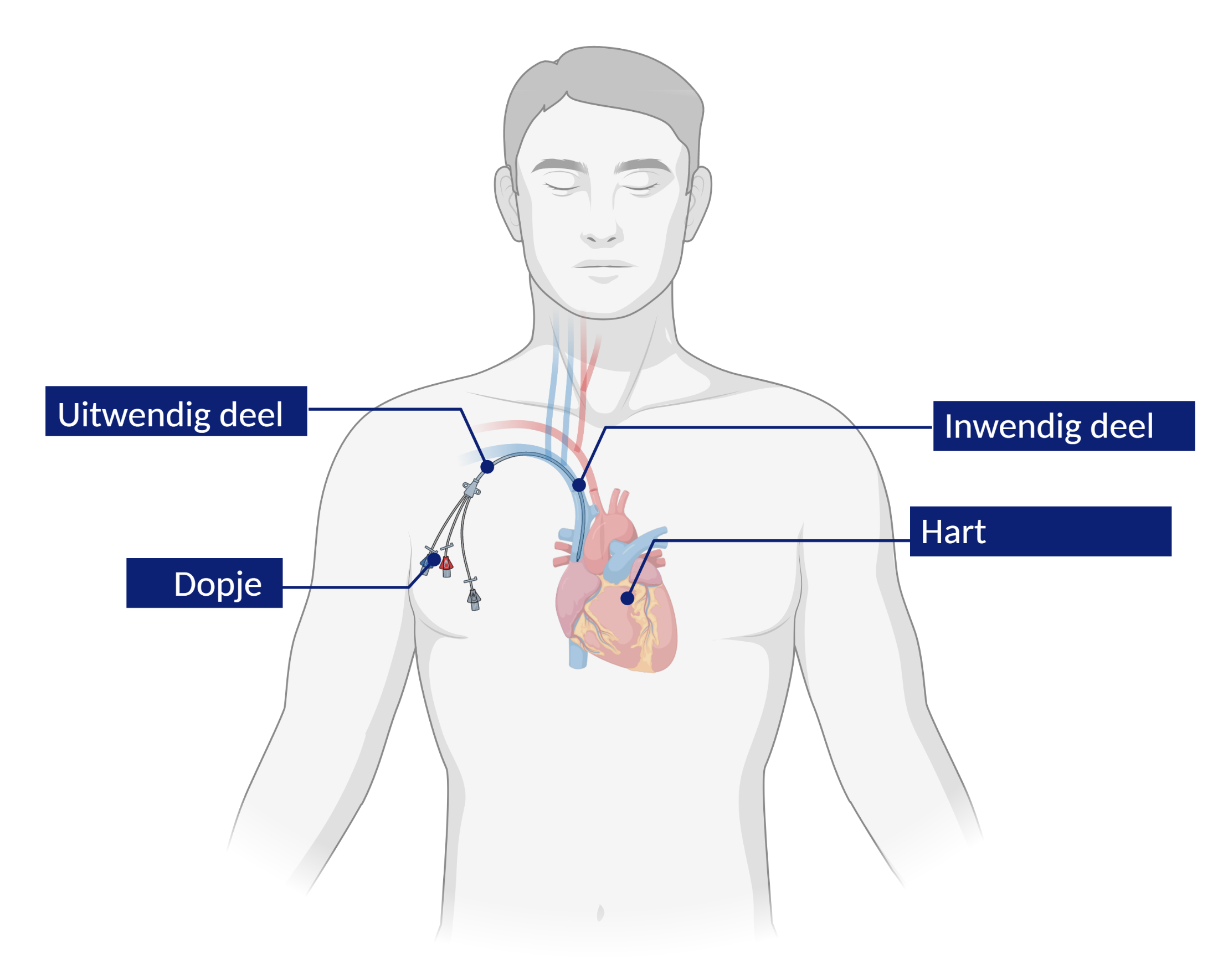
We plaatsen de CVC in een groot bloedvat in uw hals. Tijdens de opname in het ziekenhuis leren de verpleegkundigen hoe u met de CVC kunt omgaan tijdens het douchen, slapen, etc. Voor meer uitleg verwijzen we naar inbrengen Hickman katheter. Hier vindt u meer uitleg over de procedure.
Meestal verwijderen we de CVC als u de klinische afdeling verlaat. Soms kiest een arts ervoor om u hiermee naar huis te laten gaan.
Mogelijke bijwerkingen van de voorbehandeling
U kunt verschillende bijwerkingen krijgen door de voorbehandeling (conditionering). Sommige bijwerkingen kunnen u bekend voorkomen door eerdere chemotherapie. U kunt de volgende bijwerkingen krijgen:- Misselijkheid en braken.
- Verandering van smaak.
- Slijmvliesbeschadiging van de mond of het maagdarmkanaal. Dit kan zorgen voor pijn, minder goed of niet kunnen eten, en/of diarree.
- Lage waarden van de rode bloedcellen, witte bloedcellen en bloedplaatjes. We noemen deze periode van weinig bloedcellen ook wel de ‘dip'.
- Vermoeidheid, draaierig zijn, bleek zien of hartkloppingen door een laag aantal rode bloedcellen. Als het nodig is krijgt u een bloedtransfusie.
- Verhoogde bloedingsneiging (onder andere bloedneus of blauwe plekken) door een laag aantal bloedplaatjes. Als het nodig is krijgt u hiervoor een transfusie.
- Hogere vatbaarheid voor infecties, doordat u een laag aantal witte bloedcellen heeft. Witte bloedcellen kunnen we niet via een transfusie toedienen. Tijdens de ‘dip' en in de periode daarna krijgt u een aantal medicijnen om de kans op infecties te verkleinen. Er zijn ook richtlijnen rondom hygiëne voor bezoek. De verpleegkundigen leggen deze richtlijnen uit op de dag van opname. Er zijn ook richtlijnen rondom voeding om de kans op infecties te verkleinen. Hiervoor komt de diëtiste bij u langs. Ondanks de maatregelen, komt het regelmatig voor dat iemand koorts en/of een infectie krijgt.
- Haaruitval.
- Veranderd mensturatiepatroon.
- Onvruchtbaarheid: De kans op onvruchtbaarheid hangt af van de voorbehandeling die u krijgt. U kunt al onvruchtbaar zijn door eerder behandelingen. Als het voor u van toepassing is, bespreken we dit ook met u tijdens het voorlichtingsgesprek. We kunnen pas na een langere periode na de laatste chemotherapie testen in hoeverre u nog vruchtbaar bent. Tot aan die test moet u een voorbehoedsmiddel gebruiken om zwangerschap te voorkomen.
- Als u busulfan als chemotherapie krijgt, is er een kleine kans op een epileptische aanval. Om deze kans te verkleinen, ontvangt u tabletten diazepam. Ook leggen we uit voorzorg spullen klaar op de kamer. De verpleegkundige kan hier snel bij als u een epileptische aanval krijgt.
Radiotherapie
Totale lichaamsbestraling (ook wel Total Body Irradiation, TBI) is soms een onderdeel van de voorbehandeling, voordat de transplantatie plaatsvindt. Met radiotherapie willen we de eigen afweerreactie onderdrukken, die gericht is tegen de donorcellen. Hierdoor kan lichaam het transplantaat accepteren. Ook vernietigt lichaamsbestraling de eventueel overgebleven kwaadaardige cellen.Voor de opname heeft u een afspraak met de radiotherapeut. Hij of zij bespreekt met u welke dosering u krijgt, wat de procedure is en welke bijwerkingen u kunt krijgen. Vaak doet de radiotherapeut aan het einde van het bezoek een meting voor het bestralingsapparaat. Tijdens het bezoek ontvangt u een folder. Daarin staat informatie over het doel en de procedure van de bestraling.
Transplantatie
De transplantatie is het toedienen van donorbloedcellen via een infuus. U krijgt de stamcellen na de voorbehandeling. De dag waarop u de stamcellen krijgt, zien we vaak als een mijlpaal in uw behandeling, terwijl het een relatief gemakkelijke procedure is. De donorcellen gaan via een infuuslijn het bloedvat in. Dit duurt meestal ongeveer 15 minuten. Als de bloedgroepen van u en van de donor niet gelijk zijn, gaan de donorcellen soms langzamer het bloedvat in. Hierdoor duurt de toediening langer. Soms verdelen we de transplantatie over 2 dagen. Als dit bij u zo is, bespreken we dit met u tijdens het voorlichtingsgesprek. Het duurt ongeveer 2 tot 4 weken totdat de getransplanteerde hematopoëtische stamcellen ervoor zorgen dat u weer genoeg rode bloedcellen, witte bloedcellen en bloedplaatjes aanmaakt. Als u en de donor een andere bloedgroep hebben, heeft u na de transplantatie een andere bloedgroep. Na een aantal weken krijgt u een transfusiekaart van het transplantatie laboratorium. Hierop staat een telefoonnummer voor als u onverwachts een bloedtransfusie nodig heeft. Wij raden u aan om deze kaart bij u te dragen.Na toediening van het transplantaat
We nemen u gemiddeld 3 tot 5 weken op. In de periode na de toediening van het transplantaat, kunt u nog steeds last hebben van eventuele bijwerkingen van de chemotherapie en bestraling. Het is belangrijk dat u in deze periode actief blijft, ook al gaat het moeilijk. U kunt bijvoorbeeld in de stoel zitten, lopen en/of op de hometrainer fietsen. Vaak komt er een fysiotherapeut langs die u uitleg en oefeningen geeft.Naar huis
Als het bloedbeeld genoeg is hersteld, kunt u naar huis. Het is vooral belangrijk dat u genoeg witte bloedcellen heeft. Meestal zijn de rode bloedcellen en de bloedplaatjes nog niet helemaal hersteld. Soms is op de poli dan nog een transfusie nodig. U kunt alleen naar huis als u geen koorts heeft. Ook moet u genoeg kunnen drinken en uw medicatie kunnen innemen.
Als het duidelijk is wanneer u met ontslag kunt, bespreken uw behandelend arts en verpleegkundige dit met u. De verpleegkundige spreekt met u een ontslaggesprek af. Hierin bespreekt hij of zij de opnameperiode en eventuele adviezen voor thuis met u. Bij ontslag geeft de verpleegkundige u afspraken mee voor uw bezoek aan de polikliniek. Ook krijgt u medicatie van de apotheek mee, die u thuis moet gebruiken. Als u na uw ontslag nog extra zorg nodig heeft, bijvoorbeeld wijkverpleging of huishoudelijke hulp, neemt de verpleegkundige contact op met de transferverpleegkundige. Het is belangrijk dat u weet wanneer u contact moet opnemen met het ziekenhuis. Dit leest u verderop.
Verandering in smaak
De voedingsrichtlijnen die u in het ziekenhuis had, gelden niet voor thuis. De diëtiste geeft richtlijnen voor thuis mee bij uw ontslag. Er kan verandering in smaak optreden door de ziekte zelf, door de chemotherapie of door omgekeerde afstoting. Veel mensen proeven een metaalsmaak, een bittere smaak of helemaal geen smaak in de eerste weken na de chemotherapie. Bij de meeste mensen herstelt dit binnen een paar maanden. 1 tot 2 jaar na de chemotherapie kan de smaak nog verbeteren. Als u klachten heeft van smaakveranderingen, kunt u deelnemen aan proefmiddagen. Als u hier interesse in heeft, kunt u informatie vragen aan uw behandelend arts of verpleegkundig specialist.
School, studie en werk
Na enige tijd wilt u misschien weer naar school of werk. Dit is toegestaan, afhankelijk van het soort werk of school. Overleg dit met uw behandelend arts en de bedrijfsarts. Voor veel mensen is een volledige dagtaak in het begin te zwaar. Het kan fijn zijn om weer ‘nuttig' te zijn, maar geef uzelf wel tijd om lichamelijk en geestelijk te herstellen.
Vrijetijdsbesteding
Als u een uitstapje wilt maken, bijvoorbeeld naar het theater, concert, bioscoop, restaurant, weekendje weg, vakantie of campingbezoek, bespreek dit dan met uw behandelend arts. Zeker als u naar het buitenland wilt, is het verstandig om dit met uw arts te bespreken. Sommige landen hebben namelijk weers- of hygiënische omstandigheden, die slecht kunnen zijn voor uw gezondheid.
We raden u ook aan om mensen met besmettelijke ziekten niet bij u langs te laten komen. Wacht daarmee totdat uw afweer weer is hersteld. Wanneer dat is, kunt u navragen bij uw behandelend arts.
Heeft u huisdieren? Laat dan het schoonmaken van hun verblijven (manden, kooien, kattenbakken, etc.) over aan iemand anders. Vooral via kattenbakken en vogelkooien kunnen ziektes worden overgedragen. Kan niemand deze taak van u overnemen? Draag dan tijdens het schoonmaken van de verblijven handschoenen. Tuinieren mag wel, maar probeer de aarde of het zand niet met uw blote handen aan te raken (denk aan toxoplasmose). Gebruik bijvoorbeeld tuingereedschap en handschoenen. Bloemen en planten kunnen gewoon in uw huis blijven staan.
Uw huid is door de chemotherapie gevoeliger geworden. Daarom is het belangrijk om u goed te beschermen tegen de zon. Gebruik een hoge beschermingsfactor en genoeg bescherming, zoals bedekkende kleding en hoeden of petjes.
Seksualiteit
Door uw ziekte en de behandeling kunnen uw seksuele gevoelens veranderd zijn. Dit kan door verschillende dingen komen. Door de behandeling kunt u vermoeid zijn, omdat uw conditie nog niet hersteld is. Ook zorgt de behandeling voor een verandering in de hormoonhuishouding. Door deze verandering kunnen uw seksuele gevoelens minder zijn. Daarnaast kan de behandeling er bij vrouwen voor zorgen dat de vagina droger is, waardoor seks pijnlijk kan zijn. Bij mannen kunnen erectieproblemen ontstaan.
Bij veel mensen staat hun hoofd na ontslag vaak niet naar seksualiteit. Intimiteit is in deze periode vaak belangrijker dan seks. Als u wel seks wilt hebben, raden wij aan om anticonceptie (bijvoorbeeld condooms) en glijmiddel te gebruiken. We kunnen niet met zekerheid zeggen of u onvruchtbaar bent geworden door de behandeling. Wees niet bang om seks of seksualiteit met uw behandelend arts te bespreken. Hij of zij kan antwoord geven op uw vragen of zorgen of u doorverwijzen naar de gynaecoloog of uroloog voor verdere analyse. U kunt daar ook laten onderzoeken of u wel of niet onvruchtbaar bent geworden door de behandeling. We kunnen u ook doorverwijzen naar de seksuoloog om problemen bij seksualiteit te bespreken.
Autorijden
Overleg met uw behandelend arts of en wanneer u weer mag autorijden. Sommige medicijnen kunnen uw concentratie verminderen, waardoor autorijden gevaarlijk is. Ook kan het zijn dat u bloedarmoede heeft, waardoor u sneller duizelig bent.
De ondersteuningsconsulent
Na uw stamceltransplantatie bieden wij u ook verpleegkundige nazorg aan van een ondersteuningsconsulent vanuit de Hematologie. Tijdens uw opname in de kliniek heeft u een kennismakingsgesprek. Hierin wordt duidelijk welke aandachtspunten er zijn in uw herstel. Belangrijke gespreksonderwerpen zijn bijvoorbeeld de thuissituatie, hobby's, werk, revalidatiemogelijkheden, ondersteuning bij verwerking, vervoer en problemen met financiën. Deze gesprekken bieden wij u standaard aan na 3 en na 8 maanden na uw transplantatie. Meer gesprekken zijn altijd mogelijk.
De ondersteuningsconsulent kijkt samen met u of er een verwijzing nodig is naar een andere hulpverlener of instelling. Dit gaat altijd in overleg met uw behandelend hematoloog en/of verpleegkundig specialist. Bij de opname overhandigen we de contactgegevens, zodat u altijd contact op kunt nemen met de ondersteuningsconsulent.
Als het duidelijk is wanneer u met ontslag kunt, bespreken uw behandelend arts en verpleegkundige dit met u. De verpleegkundige spreekt met u een ontslaggesprek af. Hierin bespreekt hij of zij de opnameperiode en eventuele adviezen voor thuis met u. Bij ontslag geeft de verpleegkundige u afspraken mee voor uw bezoek aan de polikliniek. Ook krijgt u medicatie van de apotheek mee, die u thuis moet gebruiken. Als u na uw ontslag nog extra zorg nodig heeft, bijvoorbeeld wijkverpleging of huishoudelijke hulp, neemt de verpleegkundige contact op met de transferverpleegkundige. Het is belangrijk dat u weet wanneer u contact moet opnemen met het ziekenhuis. Dit leest u verderop.
Wat kunt u verwachten?
Veel patiënten hebben onzekere gevoelens als ze met ontslag gaan. Dit is normaal, want u heeft een paar weken in het ziekenhuis gelegen.- Als u thuis bent, merkt u dat kleine porties eten beter gaat dan grotere porties die u eerder at. U moet uw eetpatroon weer langzaam opbouwen.
- In huis heeft u meer bewegingsvrijheid dan op uw kamer tijdens de opname. Hierdoor merkt u dat u sneller moe bent. Dit is normaal, want uw conditie is achteruit gegaan tijdens de opname.
- Veel patiënten zijn tijdens de eerste weken na het ontslag erg kouwelijk, zelfs midden in de zomer.
- Voor veel patiënten kan het naar huis gaan emotioneel zijn. Vooral de hereniging met familie, vrienden en eventuele huisdieren kan zwaar zijn. Geef uzelf de tijd, deze periode moet u een plaats geven.
- Voor veel patiënten is het wennen om weer thuis te zijn en mee te draaien in het gezin. Dit kan stressvol zijn. Bespreek dit met uw partner, gezin of sociale netwerk.
- Kinderen in het gezin kunnen anders op u reageren, omdat u een tijdje weg was. Dit kan zich uiten in jaloezie of boosheid. Geef kinderen ruimte voor hun emoties en bespreek het met hen.
- Vriendschappen kunnen zijn veranderd tijdens uw ziekte. Soms is het lastig om de oude vriendschappen weer op te pakken.
- Veel patiënten voelen zich zwak en vermoeid en hebben een verminderde eetlust. Dit kan zorgen voor gevoelens van onmacht. Soms houdt dit gevoel maanden aan.
- Voor sommige mensen geeft het een claustrofobisch of benauwd gevoel als ze naar grote ruimtes gaan met veel mensen. Sommige patiënten voelen zich snel geïrriteerd of ongemotiveerd.
- Sommige patiënten hebben een slechter geheugen of mindere concentratie na de opname.
Verandering in smaak
De voedingsrichtlijnen die u in het ziekenhuis had, gelden niet voor thuis. De diëtiste geeft richtlijnen voor thuis mee bij uw ontslag. Er kan verandering in smaak optreden door de ziekte zelf, door de chemotherapie of door omgekeerde afstoting. Veel mensen proeven een metaalsmaak, een bittere smaak of helemaal geen smaak in de eerste weken na de chemotherapie. Bij de meeste mensen herstelt dit binnen een paar maanden. 1 tot 2 jaar na de chemotherapie kan de smaak nog verbeteren. Als u klachten heeft van smaakveranderingen, kunt u deelnemen aan proefmiddagen. Als u hier interesse in heeft, kunt u informatie vragen aan uw behandelend arts of verpleegkundig specialist.
School, studie en werk
Na enige tijd wilt u misschien weer naar school of werk. Dit is toegestaan, afhankelijk van het soort werk of school. Overleg dit met uw behandelend arts en de bedrijfsarts. Voor veel mensen is een volledige dagtaak in het begin te zwaar. Het kan fijn zijn om weer ‘nuttig' te zijn, maar geef uzelf wel tijd om lichamelijk en geestelijk te herstellen.
Vrijetijdsbesteding
Als u een uitstapje wilt maken, bijvoorbeeld naar het theater, concert, bioscoop, restaurant, weekendje weg, vakantie of campingbezoek, bespreek dit dan met uw behandelend arts. Zeker als u naar het buitenland wilt, is het verstandig om dit met uw arts te bespreken. Sommige landen hebben namelijk weers- of hygiënische omstandigheden, die slecht kunnen zijn voor uw gezondheid.
We raden u ook aan om mensen met besmettelijke ziekten niet bij u langs te laten komen. Wacht daarmee totdat uw afweer weer is hersteld. Wanneer dat is, kunt u navragen bij uw behandelend arts.
Heeft u huisdieren? Laat dan het schoonmaken van hun verblijven (manden, kooien, kattenbakken, etc.) over aan iemand anders. Vooral via kattenbakken en vogelkooien kunnen ziektes worden overgedragen. Kan niemand deze taak van u overnemen? Draag dan tijdens het schoonmaken van de verblijven handschoenen. Tuinieren mag wel, maar probeer de aarde of het zand niet met uw blote handen aan te raken (denk aan toxoplasmose). Gebruik bijvoorbeeld tuingereedschap en handschoenen. Bloemen en planten kunnen gewoon in uw huis blijven staan.
Uw huid is door de chemotherapie gevoeliger geworden. Daarom is het belangrijk om u goed te beschermen tegen de zon. Gebruik een hoge beschermingsfactor en genoeg bescherming, zoals bedekkende kleding en hoeden of petjes.
Seksualiteit
Door uw ziekte en de behandeling kunnen uw seksuele gevoelens veranderd zijn. Dit kan door verschillende dingen komen. Door de behandeling kunt u vermoeid zijn, omdat uw conditie nog niet hersteld is. Ook zorgt de behandeling voor een verandering in de hormoonhuishouding. Door deze verandering kunnen uw seksuele gevoelens minder zijn. Daarnaast kan de behandeling er bij vrouwen voor zorgen dat de vagina droger is, waardoor seks pijnlijk kan zijn. Bij mannen kunnen erectieproblemen ontstaan.
Bij veel mensen staat hun hoofd na ontslag vaak niet naar seksualiteit. Intimiteit is in deze periode vaak belangrijker dan seks. Als u wel seks wilt hebben, raden wij aan om anticonceptie (bijvoorbeeld condooms) en glijmiddel te gebruiken. We kunnen niet met zekerheid zeggen of u onvruchtbaar bent geworden door de behandeling. Wees niet bang om seks of seksualiteit met uw behandelend arts te bespreken. Hij of zij kan antwoord geven op uw vragen of zorgen of u doorverwijzen naar de gynaecoloog of uroloog voor verdere analyse. U kunt daar ook laten onderzoeken of u wel of niet onvruchtbaar bent geworden door de behandeling. We kunnen u ook doorverwijzen naar de seksuoloog om problemen bij seksualiteit te bespreken.
Autorijden
Overleg met uw behandelend arts of en wanneer u weer mag autorijden. Sommige medicijnen kunnen uw concentratie verminderen, waardoor autorijden gevaarlijk is. Ook kan het zijn dat u bloedarmoede heeft, waardoor u sneller duizelig bent.
De ondersteuningsconsulent
Na uw stamceltransplantatie bieden wij u ook verpleegkundige nazorg aan van een ondersteuningsconsulent vanuit de Hematologie. Tijdens uw opname in de kliniek heeft u een kennismakingsgesprek. Hierin wordt duidelijk welke aandachtspunten er zijn in uw herstel. Belangrijke gespreksonderwerpen zijn bijvoorbeeld de thuissituatie, hobby's, werk, revalidatiemogelijkheden, ondersteuning bij verwerking, vervoer en problemen met financiën. Deze gesprekken bieden wij u standaard aan na 3 en na 8 maanden na uw transplantatie. Meer gesprekken zijn altijd mogelijk.
De ondersteuningsconsulent kijkt samen met u of er een verwijzing nodig is naar een andere hulpverlener of instelling. Dit gaat altijd in overleg met uw behandelend hematoloog en/of verpleegkundig specialist. Bij de opname overhandigen we de contactgegevens, zodat u altijd contact op kunt nemen met de ondersteuningsconsulent.
Bijwerkingen en complicaties
Niet alleen de chemotherapie en eventuele bestraling kunnen bijwerkingen hebben. Ook de stamceltransplantatie zelf kan bijwerkingen hebben. Dit kunnen vroege of late complicaties zijn. Dit kan de kwaliteit van leven beïnvloeden, afhankelijk van de soort en de ernst van de complicaties. Er is een kans dat u overlijdt als gevolg van de complicaties.
Het risico op overlijden aan de complicaties heeft onder andere te maken met uw medische voorgeschiedenis en hoe uw organen functioneren (hart, nieren, longen en lever). Daarom hebben we voor de stamceltransplantatie een uitgebreide screening gedaan. Als de uitslagen afwijkend zijn, is het soms nodig dat we de transplantatie uitstellen. In overleg met andere specialisten proberen we de functies van uw organen dan te verbeteren. Dit doen we om het gehele traject zo veilig mogelijk te laten verlopen. Hierdoor is de kans op complicaties na transplantatie en de kans op overlijden aan de complicaties zo klein mogelijk. Het kan voorkomen dat de kans op overlijden aan de complicaties zo groot is, dat het beter is de transplantatie niet te doen. De complicaties en het risico op overlijden komen uitgebreid aan bod tijdens het voorlichtingsgesprek op de polikliniek.
We schrijven verschillende soorten afweer onderdrukkende medicijnen voor om omgekeerde afstoting te voorkomen. Welke medicijnen we voorschrijven hangt af van uw ziekte, de voorbehandeling en het type donor. We bespreken met u tijdens het voorlichtingsgesprek welke middelen u gaat krijgen en hoe lang u de middelen moet gebruiken. Veel gebruikte afweer onderdrukkende medicijnen zijn ciclosporine en mycofenolzuur of mycofenolaatmofetil. Deze middelen remmen de werking van afweercellen.
Een andere manier om GvHZ te voorkomen, is door chemotherapie te geven na de transplantatie. Deze chemotherapie geven we op de derde en vierde dag na de transplantatie. We geven dan het middel cyclofosfamide. Dit is een heel krachtig afweer onderdrukkend middel. Doordat we de cyclofosfamide al zo vroeg na de transplantatie geven, doodt het juist de afweercellen die betrokken zijn bij GvHZ. De afweercellen die nodig zijn om de ziekte en eventuele infecties te bestrijden blijven intact. Ook doodt het niet de stamcellen die u met de transplantatie heeft gekregen. Het transplantaat kan dus goed aanslaan. Als u cyclofosfamide krijgt als behandeling, combineren we dit met een of meerdere afweer onderdrukkende middelen, zoals ciclosporine en/of mycofenolzuur.
Een ander sterk afweer onderdrukkend middel dat we soms gebruiken bij allogene stamceltransplantaties is anti-T-cel globuline (ATG). Dit is een middel dat de T-cellen (gedeeltelijk) tijdelijk uitschakelt. We dienen het middel een aantal dagen voor de transplantatie toe. Als u ATG krijgt als behandeling, combineren we dit met een of meerdere afweer onderdrukkende middelen, zoals ciclosporine en/of mycofenolzuur.
Ondanks dat we middelen gebruiken om GvHZ te voorkomen, kunt u toch verschijnselen krijgen van acute en/of chronische GvHZ. Dit komt bij 20 tot 30% van de patiënten voor, in milde tot ernstige vorm. Of en hoe het voorkomt, hangt af van uw voorbehandeling, het type donor en de afweer onderdrukkende medicatie.
Als u acute GvHZ heeft, is behandeling noodzakelijk. Deze behandeling hangt af van de ernst van de acute GvHZ en in welk orgaan het is. In geval van beperkte klachten van de huid is lokale behandeling met een prednison-houdende zalf genoeg. Als de klachten ernstiger zijn, voegen we prednison in tabletvorm aan de afweer onderdrukkende medicijnen toe.
Soms is een ziekenhuisopname nodig om de GvHZ te observeren en medicijnen via een infuus toe te dienen. Meestal lukt het om met een behandeling de acute GvHZ weer rustig te krijgen. Daarna bouwen we de medicatie weer af.
De behandeling van chronische GvHZ is afhankelijk van de ernst, uitgebreidheid en welk orgaan is aangedaan. Als het kan kiezen we voor een lokale behandeling. Als dit niet kan, speelt prednison een belangrijke rol in de behandeling. Chronische GvHZ blijft langdurig en soms altijd aanwezig. Afweer onderdrukkende medicijnen bouwen we bij chronische GvHZ langzaam af. In sommige gevallen is het nodig om langdurig of altijd een lage dosis afweer onderdrukkende medicijnen te blijven gebruiken.
Ciclosporine (merknaam Neoral)
De belangrijkste mogelijke bijwerkingen van ciclosporine zijn:
Wij doseren ciclosporine aan de hand van de medicijnspiegel in het bloed. Als u naar de polikliniek komt, neemt u thuis alle medicatie in, behalve de ciclosporine. Aan het einde van de dag hebben we de uitslag van de ciclosporinespiegel. De hematoloog of verpleegkundig specialist belt u alleen als de dosering veranderd moet worden. Ciclosporine is een belangrijk medicijn. Daarom moet u het innemen met tussenposen van ongeveer 12 uur (om 10.00 en om 22.00). U heeft hierin maximaal een uur speling.
Neem contact op met het ziekenhuis als u ciclosporine niet kunt innemen of als u het uitbraakt. Sommige mensen vinden het moeilijk om de ciclosporine capsules in te nemen. Meestal lukt het wel met chocolademelk, yoghurt of vla. Ciclosporine bestaat ook in als drank.
Bij een zwangerschap passeert ciclosporine de placenta. Als u ciclosporine gebruikt tijdens de zwangerschap, heeft u geen groter risico op aangeboren afwijkingen bij uw kind. We zien wel groeivertraging van de foetus. Het is niet bekend of dit komt door ciclosporine of door andere medicijnen en/of de onderliggende ziekte. Bij mannen geeft het gebruik van ciclosporine bij het verwekken van een kind geen verhoogd risico op afwijkingen bij de foetus.
Mycofenolzuur (merknaam Myfortic) of mycofenolaatmofetil (merknaam Cellcept)
De belangrijkste mogelijke bijwerkingen van mycofenolzuur zijn:
Prednison
Prednison is een afweer onderdrukkend medicijn. We gebruiken het vooral voor de behandeling van graft-versus-host ziekte (GvHZ). We schrijven prednison voor in verschillende doseringen en tijdsduur. Dit hangt af van het soort en hoe erg de GvHZ is.
De belangrijkste mogelijke bijwerkingen van prednison zijn:
Prednison kan koorts onderdrukken. Neem contact op met het ziekenhuis als u zich ziek voelt en/of koude rillingen heeft.
Late complicaties
Na een allogene stamceltransplantatie heeft u ook op lange termijn een verhoogde kans op problemen. Het soort en aantal behandelingen voor de ziekte voorafgaand aan de transplantatie beïnvloeden de kans hierop. U kunt (beperkte) orgaanschade krijgen aan onder andere uw hart, longen, nieren, lever, schildklier of er kan staar in de ogen ontstaan door de bestraling of gebruik van prednison. Ook heeft u een verhoogde kans op tweede tumoren. We controleren op secundaire problemen tijdens de bezoeken aan de polikliniek. Dit is de reden dat u altijd bij ons onder controle blijft.
Het risico op overlijden aan de complicaties heeft onder andere te maken met uw medische voorgeschiedenis en hoe uw organen functioneren (hart, nieren, longen en lever). Daarom hebben we voor de stamceltransplantatie een uitgebreide screening gedaan. Als de uitslagen afwijkend zijn, is het soms nodig dat we de transplantatie uitstellen. In overleg met andere specialisten proberen we de functies van uw organen dan te verbeteren. Dit doen we om het gehele traject zo veilig mogelijk te laten verlopen. Hierdoor is de kans op complicaties na transplantatie en de kans op overlijden aan de complicaties zo klein mogelijk. Het kan voorkomen dat de kans op overlijden aan de complicaties zo groot is, dat het beter is de transplantatie niet te doen. De complicaties en het risico op overlijden komen uitgebreid aan bod tijdens het voorlichtingsgesprek op de polikliniek.
Directe afstoting (host-versus-graft reactie)
Directe afstoting betekent dat uw eigen lichaam het transplantaat niet accepteert. De kans hierop is klein, omdat we u voorbehandelen met chemotherapie en eventueel bestraling. De kans hierop is gemiddeld 5%, afhankelijk van de voorbehandeling, de onderliggende ziekte en het type donor.Omgekeerde afstoting (graft-versus-host ziekte)
Een belangrijk effect van een allogene stamceltransplantatie, is de afweerreactie van de afweercellen (T-cellen) van de donor. Deze herkennen achtergebleven tumorcellen als ‘vreemd'. Daarom vallen ze deze cellen aan en vernietigen ze de cellen. Dit noemen we ook wel het graftversus- tumor/ziekte effect, maar dit is niet zo specifiek dat de T-cellen van de donor de tumorcellen kunnen onderscheiden van gezonde cellen. Bij omgekeerde afstoting herkennen de T-cellen van de donor de gezonde cellen en weefsels van de patiënt als ‘vreemd'. Daarom vallen ze deze aan en veroorzaken ze een soort ontstekingsreactie. Dit heet ook wel graft-versushost ziekte (GvHZ). Er zijn twee varianten van GvHZ: de acute en de chronische variant.Voorkomen van graf-versus-host ziekte
Een transplantatie is succesvol als de patiënt het transplantaat niet afstoot en als de bloedcellen van de donor de bloedaanmaak volledig overnemen. Daarnaast is het belangrijk dat GvHZ niet of nauwelijks voorkomt. Daarom heeft u rondom en na de transplantatie afweer onderdrukkende medicijnen nodig. Deze medicijnen remmen de T-cellen. In het begin remmen ze de T-cellen heel erg. Door de medicijnen af te bouwen, remmen ze de T-cellen steeds minder. Na verloop van tijd stopt u met de afweer onderdrukkende medicijnen. Als er dan GvHZ optreedt, kunt u weer starten met afweer onderdrukkende medicijnen of verhogen we uw dosis. Als de klachten genoeg afnemen, bouwen we de medicatie (weer) af.We schrijven verschillende soorten afweer onderdrukkende medicijnen voor om omgekeerde afstoting te voorkomen. Welke medicijnen we voorschrijven hangt af van uw ziekte, de voorbehandeling en het type donor. We bespreken met u tijdens het voorlichtingsgesprek welke middelen u gaat krijgen en hoe lang u de middelen moet gebruiken. Veel gebruikte afweer onderdrukkende medicijnen zijn ciclosporine en mycofenolzuur of mycofenolaatmofetil. Deze middelen remmen de werking van afweercellen.
Een andere manier om GvHZ te voorkomen, is door chemotherapie te geven na de transplantatie. Deze chemotherapie geven we op de derde en vierde dag na de transplantatie. We geven dan het middel cyclofosfamide. Dit is een heel krachtig afweer onderdrukkend middel. Doordat we de cyclofosfamide al zo vroeg na de transplantatie geven, doodt het juist de afweercellen die betrokken zijn bij GvHZ. De afweercellen die nodig zijn om de ziekte en eventuele infecties te bestrijden blijven intact. Ook doodt het niet de stamcellen die u met de transplantatie heeft gekregen. Het transplantaat kan dus goed aanslaan. Als u cyclofosfamide krijgt als behandeling, combineren we dit met een of meerdere afweer onderdrukkende middelen, zoals ciclosporine en/of mycofenolzuur.
Een ander sterk afweer onderdrukkend middel dat we soms gebruiken bij allogene stamceltransplantaties is anti-T-cel globuline (ATG). Dit is een middel dat de T-cellen (gedeeltelijk) tijdelijk uitschakelt. We dienen het middel een aantal dagen voor de transplantatie toe. Als u ATG krijgt als behandeling, combineren we dit met een of meerdere afweer onderdrukkende middelen, zoals ciclosporine en/of mycofenolzuur.
Ondanks dat we middelen gebruiken om GvHZ te voorkomen, kunt u toch verschijnselen krijgen van acute en/of chronische GvHZ. Dit komt bij 20 tot 30% van de patiënten voor, in milde tot ernstige vorm. Of en hoe het voorkomt, hangt af van uw voorbehandeling, het type donor en de afweer onderdrukkende medicatie.
Acute graft-versus-host ziekte (GvHZ)
Acute GvHZ kan in de eerste maanden na de transplantatie optreden. Vooral de huid, darmen en lever zijn gevoelig voor acute GvHZ.- Acute GvHZ varieert van een lichte vorm van roodheid en jeuk (vergelijkbaar met je verbranden in de zon) tot een ernstige vorm met uitgebreide rode, jeukende en pijnlijke huid tot blaarvorming van de huid.
- Acute GvHZ van de darm varieert van een beetje waterdunne diarree tot veel en vaak waterdunne diarree met soms ook krampende buikpijn.
- Acute GvHZ van de lever uit zich met name in het laboratoriumonderzoek. Zichtbare afwijkingen van de lever kunnen zich uiten in geelzucht en jeuk.
Als u acute GvHZ heeft, is behandeling noodzakelijk. Deze behandeling hangt af van de ernst van de acute GvHZ en in welk orgaan het is. In geval van beperkte klachten van de huid is lokale behandeling met een prednison-houdende zalf genoeg. Als de klachten ernstiger zijn, voegen we prednison in tabletvorm aan de afweer onderdrukkende medicijnen toe.
Soms is een ziekenhuisopname nodig om de GvHZ te observeren en medicijnen via een infuus toe te dienen. Meestal lukt het om met een behandeling de acute GvHZ weer rustig te krijgen. Daarna bouwen we de medicatie weer af.
Chronische graft-versus-host ziekte (GvHZ)
Chronische GvHZ is anders dan de acute GvHZ en treedt vaak pas na een aantal maanden na de transplantatie op. Vaak is dit in de afbouwfase of na stoppen met de afweer onderdrukkende medicijnen. Bij de chronische vorm kan bijna elk orgaan aangedaan zijn. Veel voorkomende uitingen zijn droge ogen, droge en/of gevoelige slijmvliezen en/of een droge huid. Verder kunnen pigmentveranderingen van de huid optreden en in zeldzame gevallen kan de huid verstijven (pantsergevoel). Ook kunnen de longen zijn aangedaan. Hierdoor heeft u vooral een verminderd uithoudingsvermogen. Als de lever is aangedaan uit dit zich vooral in afwijkende laboratoriumuitslagen.De behandeling van chronische GvHZ is afhankelijk van de ernst, uitgebreidheid en welk orgaan is aangedaan. Als het kan kiezen we voor een lokale behandeling. Als dit niet kan, speelt prednison een belangrijke rol in de behandeling. Chronische GvHZ blijft langdurig en soms altijd aanwezig. Afweer onderdrukkende medicijnen bouwen we bij chronische GvHZ langzaam af. In sommige gevallen is het nodig om langdurig of altijd een lage dosis afweer onderdrukkende medicijnen te blijven gebruiken.
Infecties
Na een allogene stamceltransplantatie heeft u een verhoogd risico op het krijgen van infecties. Deze infecties treden vroeg na transplantatie op tijdens de zogenaamde ‘dip', maar ook nog na herstel van de witte bloedcellen. Dit komt doordat uw afweercellen minder goed werken door de afweer onderdrukkende medicijnen. In de ‘normale' situatie (zonder GvHZ) kan volledig herstel van het afweersysteem wel een jaar duren. Wanneer we u behandelen voor (chronische) GvHZ kan dit herstel nog langer duren. U kunt infecties krijgen met verschillende ziekteverwekkers, waaronder infecties met bacteriën zoals pneumokokken, maar ook schimmels zoals Aspergillus en parasieten zoals Toxoplasma gondii (bekend van de kattenbak) en Pneumocystis jiroveci (PJP). Om een longontsteking met PJP te voorkomen, krijgt u na transplantatie uit voorzorg cotrimoxazol tot tenminste 1 jaar na transplantatie. Bij een allergie voor cotrimoxazol kiezen we voor een ander medicijn. Virusinfecties zijn ook berucht. Dit zijn vooral infecties veroorzaakt door zogenaamde herpesvirussen. Herpesvirussen zijn virussen waarmee u ooit eerder in het leven geïnfecteerd bent geraakt (soms zonder symptomen) en die vervolgens levenslang slapend in uw lichaam aanwezig blijven (latent). Door de slechte afweer na de transplantatie worden deze virussen ‘wakker'. Daardoor kunnen nu ziekteverschijnselen geven. Dit heet een reactivatie. Bekende voorbeelden van herpesvirussen zijn het herpes simplex virus (HSV; koortslip), herpes zoster virus (HZV; gordelroos), cytomegalievirus (CMV) en Epstein- Barr virus (EBV; ziekte van Pfeiffer). Na transplantatie krijgt u uit voorzorg het medicijn valaciclovir om reactivaties van HSV en HZV te voorkomen. Dit middel moet u net als cotrimoxazol tot tenminste 1 jaar na transplantatie gebruiken. Verder houden we uw bloed goed in de gaten en controleren we op een eventuele reactivatie van CMV en/of EBV, als u risico loopt op een reactivatie. Bij een aangetoonde reactivatie starten we een behandeling. Dit doen we het liefst poliklinisch, maar soms moeten we u hiervoor in het ziekenhuis opnemen. Naast herpesvirussen zijn verkoudheidsvirussen als influenza (de griep) belangrijke ziekteverwekkers. Het is heel belangrijk dat u bij verschijnselen van een infectie, zoals koorts of hoesten, contact met ons opneemt.Vaccinaties
Vanaf een jaar na transplantatie kunnen we met het vaccinatieprogramma beginnen. Voorwaarde hierbij is wel dat u op dat moment geen of nog maar een lage dosis afweer onderdrukkende medicatie gebruikt. U krijgt een deel van de vaccinaties die u hoogstwaarschijnlijk op de kinderleeftijd heeft gekregen opnieuw. We zijn erg terughoudend met vaccinaties die levend verzwakte virussen bevatten, zoals de vaccinatie tegen bof/mazelen/rode hond (BMR). Hoe het vaccinatieprogramma eruit ziet, bespreekt uw behandelend arts met u tijdens uw bezoek aan de polikliniek. Vanaf een half jaar na transplantatie haalt u jaarlijks de influenzavaccinatie (griepprik) bij uw huisarts. Dit is niet afhankelijk van uw leeftijd of eventuele medicatie die u op dat moment nog gebruikt.Bijwerkingen en medicijnen
De medicijnen die we gebruiken om directe en omgekeerde afstoting te voorkomen en GvHZ te behandelen kunnen ook bijwerkingen geven. De belangrijkste bijwerkingen van veelgebruikte medicijnen lichten we hieronder toe.Ciclosporine (merknaam Neoral)
De belangrijkste mogelijke bijwerkingen van ciclosporine zijn:
- nierfunctiestoornissen
- hoge bloeddruk
- misselijkheid
- trillende handen
- krampen in de spieren
- (soms) donzige haargroei in het gezicht en op het lichaam
- afwijkingen aan de mineralen en zouten in het bloed.
Wij doseren ciclosporine aan de hand van de medicijnspiegel in het bloed. Als u naar de polikliniek komt, neemt u thuis alle medicatie in, behalve de ciclosporine. Aan het einde van de dag hebben we de uitslag van de ciclosporinespiegel. De hematoloog of verpleegkundig specialist belt u alleen als de dosering veranderd moet worden. Ciclosporine is een belangrijk medicijn. Daarom moet u het innemen met tussenposen van ongeveer 12 uur (om 10.00 en om 22.00). U heeft hierin maximaal een uur speling.
Neem contact op met het ziekenhuis als u ciclosporine niet kunt innemen of als u het uitbraakt. Sommige mensen vinden het moeilijk om de ciclosporine capsules in te nemen. Meestal lukt het wel met chocolademelk, yoghurt of vla. Ciclosporine bestaat ook in als drank.
Bij een zwangerschap passeert ciclosporine de placenta. Als u ciclosporine gebruikt tijdens de zwangerschap, heeft u geen groter risico op aangeboren afwijkingen bij uw kind. We zien wel groeivertraging van de foetus. Het is niet bekend of dit komt door ciclosporine of door andere medicijnen en/of de onderliggende ziekte. Bij mannen geeft het gebruik van ciclosporine bij het verwekken van een kind geen verhoogd risico op afwijkingen bij de foetus.
Mycofenolzuur (merknaam Myfortic) of mycofenolaatmofetil (merknaam Cellcept)
De belangrijkste mogelijke bijwerkingen van mycofenolzuur zijn:
- maag-darm problemen, zoals misselijkheid en diarree
- leverfunctieafwijkingen
- daling van de bloedcellen
Prednison
Prednison is een afweer onderdrukkend medicijn. We gebruiken het vooral voor de behandeling van graft-versus-host ziekte (GvHZ). We schrijven prednison voor in verschillende doseringen en tijdsduur. Dit hangt af van het soort en hoe erg de GvHZ is.
De belangrijkste mogelijke bijwerkingen van prednison zijn:
- hogere bloedsuikerwaarden in het bloed
- hoge bloeddruk
- voller gezicht
- meer trek in eten
- botontkalking
- actiever worden
- slechter slapen
- afname van spierkracht
Prednison kan koorts onderdrukken. Neem contact op met het ziekenhuis als u zich ziek voelt en/of koude rillingen heeft.
Late complicaties
Na een allogene stamceltransplantatie heeft u ook op lange termijn een verhoogde kans op problemen. Het soort en aantal behandelingen voor de ziekte voorafgaand aan de transplantatie beïnvloeden de kans hierop. U kunt (beperkte) orgaanschade krijgen aan onder andere uw hart, longen, nieren, lever, schildklier of er kan staar in de ogen ontstaan door de bestraling of gebruik van prednison. Ook heeft u een verhoogde kans op tweede tumoren. We controleren op secundaire problemen tijdens de bezoeken aan de polikliniek. Dit is de reden dat u altijd bij ons onder controle blijft.
Donor lymfocyten infusie
Soms is het na een allogene stamceltransplantatie nodig om meer T-cellen van de donor toe te dienen. Dit is een donor lymfocyten infusie (DLI).
In de volgende situaties kunnen we een DLI geven.
In de volgende situaties kunnen we een DLI geven.
- Als het transplantaat verloren dreigt te gaan (directe afstoting).
- Als er bij de aanmaak van bloedcellen een mengbeeld van de patiënt en de donor ontstaat. De donorcellen hebben de taak van het oorspronkelijke beenmerg dan niet genoeg overgenomen. Vooral als de hoeveelheid cellen van de donor in de minderheid is, of is afgenomen, verbetert een DLI de situatie mogelijk.
- Bij een (beginnende) terugkeer van de ziekte. Als de ziekte heel snel alweer terugkomt, is een DLI vaak niet meer zinvol.
- Als de afweer niet snel genoeg herstelt.
Reden om contact op te nemen
Spoedeisende klachten (rode balk op de belkaart)
Na de transplantatie moet u bij de volgende klachten direct contact opnemen met het ziekenhuis:
Binnen kantoortijden (maandag tot en met vrijdag van 8.00 tot 16.00)
(06) 501 018 91 (als u voor 12 uur belt, kunt u als het nodig is dezelfde dag nog langskomen op de polikliniek)
Buiten kantoortijden (van 16.00 tot 8.00 en op zaterdag, zondag en feestdagen)
(010) 704 0 704 (vraag naar de dienstdoende arts-assistent hematologie)
Niet-spoedeisende klachten (oranje balk op de belkaart)
Na de transplantatie kunt u bij de volgende klachten of vragen in dezelfde week contact opnemen.
Alleen tijdens telefonische spreekuren (maandag tot en met vrijdag van 8.00 tot 10.00 en van 13.30 tot 15.00)
(010) 704 19 48
Na de transplantatie moet u bij de volgende klachten direct contact opnemen met het ziekenhuis:
- koorts (temperatuur boven de 38,5)
- koude rillingen
- bloed in de ontlasting of urine
- bloedneuzen
- blauwe plekken zonder dat u zich heeft gestoten
- stoornissen in de bewegingen van de armen en/of benen
- plotseling optredende kortademigheid
- ernstig en aanhoudend braken
- ernstige diarree
- plotselinge (rode) huiduitslag
- niet in kunnen nemen of uitbraken van afweerondrukkende medicijnen (zoals ciclosporine of myfortic)
Binnen kantoortijden (maandag tot en met vrijdag van 8.00 tot 16.00)
(06) 501 018 91 (als u voor 12 uur belt, kunt u als het nodig is dezelfde dag nog langskomen op de polikliniek)
Buiten kantoortijden (van 16.00 tot 8.00 en op zaterdag, zondag en feestdagen)
(010) 704 0 704 (vraag naar de dienstdoende arts-assistent hematologie)
Niet-spoedeisende klachten (oranje balk op de belkaart)
Na de transplantatie kunt u bij de volgende klachten of vragen in dezelfde week contact opnemen.
- langer dan 3 dagen achter elkaar geen ontlasting
- verschijnselen van bloedarmoede, zoals ernstige moeheid of duizeligheid
- pijn in de mond
- moeite en pijn met slikken
- pijnlijk en branderig gevoel bij het plassen
- branderige en/of pijnlijke ogen
- onvoldoende drinken of plassen
- problemen rondom recepten voor medicijnen (als dit niet kan wachten tot het eerstvolgende spreekuurbezoek)
- vragen over onduidelijkheden over afspraken met uw behandelend arts
Alleen tijdens telefonische spreekuren (maandag tot en met vrijdag van 8.00 tot 10.00 en van 13.30 tot 15.00)
(010) 704 19 48