Over de operatie
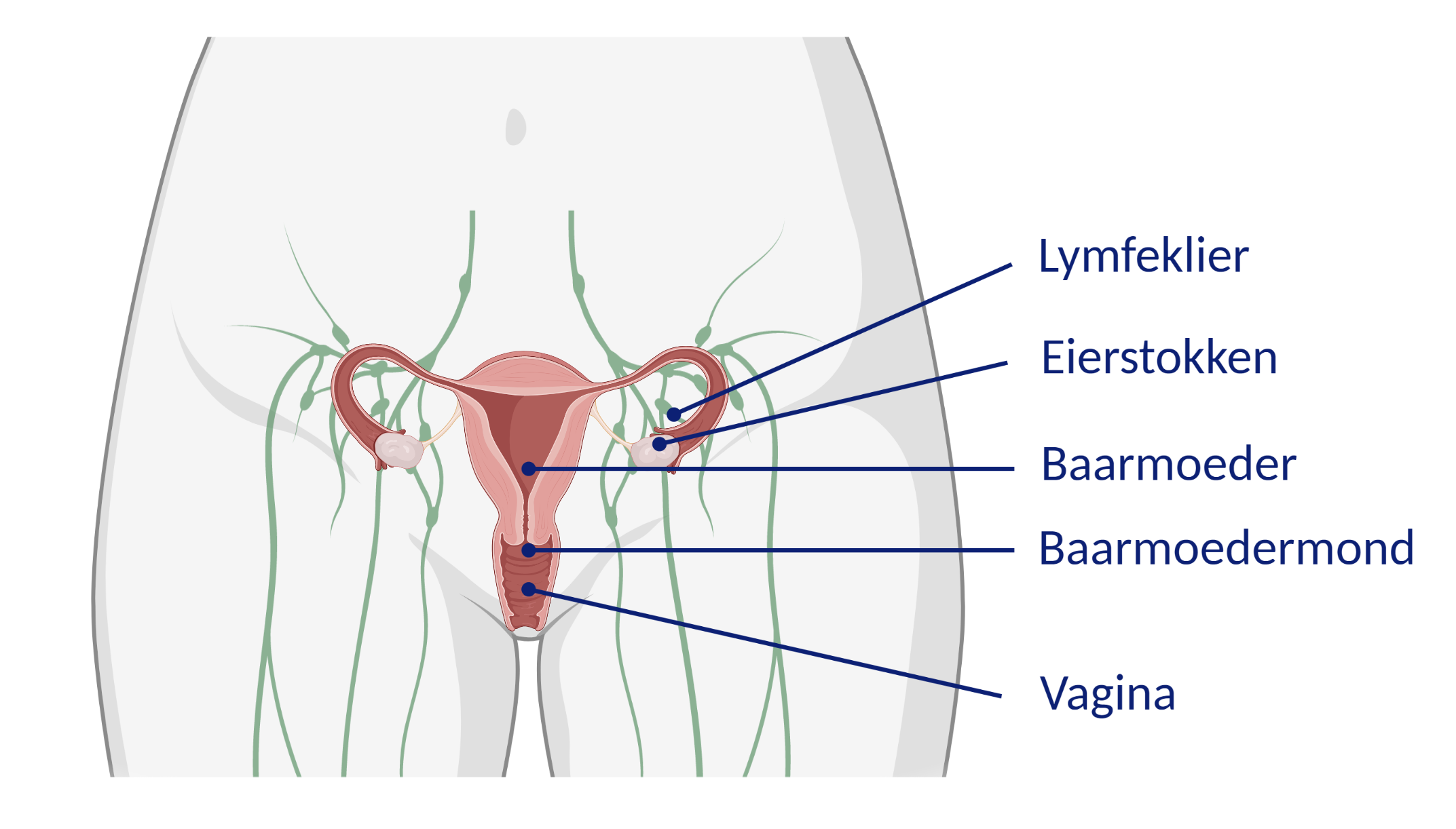
Bij een Wertheim-operatie halen we een aantal organen en weefsels weg:
Gespecialiseerde gynaecoloog-oncologen voeren uw operatie uit. Tijdens de operatie bent u onder narcose (algehele verdoving).
We kunnen de operatie op 2 manieren uitvoeren:
De voordelen van een kijkoperatie vergeleken met een open operatie zijn:
- De baarmoeder
- De baarmoedermond
- Het steunweefsel dat rond de baarmoeder ligt
- Het bovenste deel van de vagina
- De lymfeklieren die dicht bij de tumor liggen

Afbeelding(en) gemaakt met BioRender.com
Gespecialiseerde gynaecoloog-oncologen voeren uw operatie uit. Tijdens de operatie bent u onder narcose (algehele verdoving).
We kunnen de operatie op 2 manieren uitvoeren:
- Een open operatie (via een snee in uw buik).
- Een kijkoperatie (met de robot).
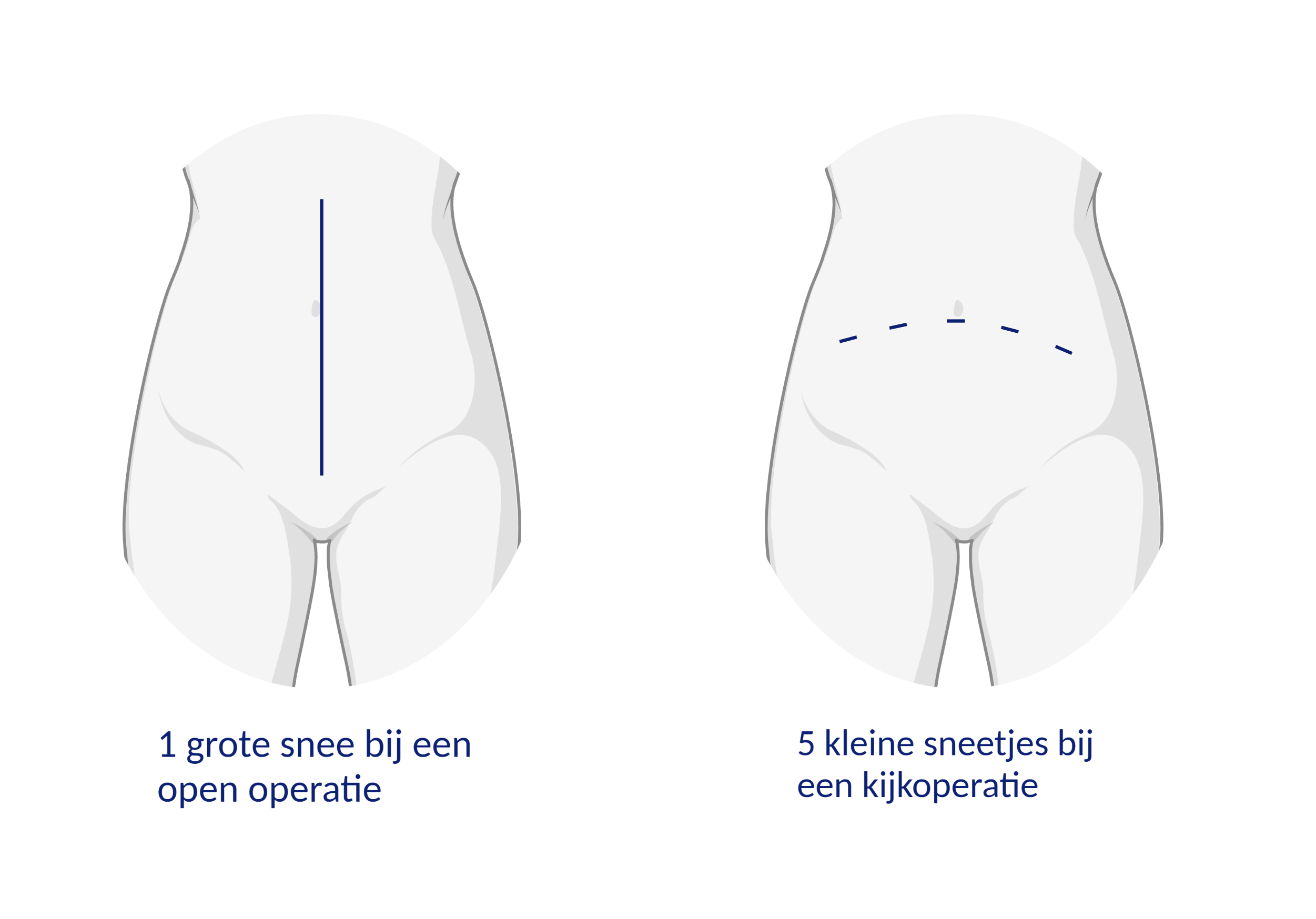
Open operatie
Bij een open operatie maken we een snee in uw buik, vanaf het schaambeen tot de navel. Het schaambeen zit net boven uw vagina. Zo kunnen we het gebied waar we opereren goed zien. We maken uw baarmoeder en deel van de vagina voorzichtig los en halen deze weg.Kijkoperatie
Bij een kijkoperatie krijgt u geen grote snee in uw buik, maar een paar kleine sneetjes. Uw buikwand blijft dicht.De voordelen van een kijkoperatie vergeleken met een open operatie zijn:
- U heeft minder pijn in uw buik. Dat komt doordat uw buikvlies minder wordt geprikkeld.
- Uw darmen gaan sneller weer werken. Daardoor kan u sneller weer naar het toilet.
- U heeft minder pijn aan uw wonden.
- U blijft korter in het ziekenhuis.
- U herstelt thuis sneller.

Afbeelding(en) gemaakt met BioRender.com
Voorbereiding
Pre-operatieve screening en anesthesie
Voordat u wordt geopereerd, krijgt u een verwijzing naar de POS (de polikliniek Pre-Operatieve Screening). Hier bekijken we uw gezondheid, welke risico's u loopt tijdens de operatie en welke verdoving (anesthesie) het meest geschikt is. Meer informatie hierover leest u in ‘Op de preoperatieve polikliniek’.Gesprek oncologieverpleegkundige
Op de polikliniek heeft u een gesprek met de oncologieverpleegkundige. Zij stelt u vragen en verzamelt gegevens die belangrijk zijn voor uw opname in het ziekenhuis. Met haar kunt u ook praten over gevoelens en emoties die met uw ziekte te maken hebben. De oncologieverpleegkundige is uw aanspreekpunt rondom de operatie en de periode daarna.Niet scheren
Het is belangrijk dat u het operatiegebied (de schaamstreek) niet scheert in de week voor uw operatie. Scheren kan kleine wondjes veroorzaken die soms met het blote oog bijna niet te zien zijn. Deze wondjes verhogen de kans op het ontstaan van infecties van de operatiewond. Dit kan een reden zijn om uw operatie uit te stellen. Als uw arts het nodig vindt om lichaamshaar weg te halen, dan doen wij dit met een tondeuse op de operatiekamer.Plas-dagboek
Na de operatie werkt uw blaas anders. Daardoor plast u na de operatie anders.Wij vragen u om voor de operatie een ‘plas-dagboek’ bij te houden. Daarin houdt u bij hoe vaak u plast en hoeveel u per keer plast. Zo kunnen we na de operatie zien of dit veranderd is.
Kies 2 dagen uit om het plas-dagboek bij te houden. Als u op deze dagen gaat plassen, vul dan in:
- Op welke tijd u plast.
- Hoeveel u plast. Vang hiervoor uw urine op in een maatbeker. Lees af hoeveel ml u heeft geplast.
Medisch maatschappelijk werk
Wilt u graag praten over uw ziekte en de gevolgen voor uw leven? U mag altijd vragen stellen aan de oncologieverpleegkundige of verpleegkundig specialist. Wilt u graag extra begeleiding bij het verwerken van uw ziekte? Dan kunnen wij u in contact brengen met het medisch maatschappelijk werk van het Erasmus MC. U krijgt dan tijdens uw opname bezoek van een maatschappelijk werker. Dit contact kan doorgaan na uw opname.Opname in het ziekenhuis
U wordt de dag vóór de operatie opgenomen in het ziekenhuis.
Voor uw operatie moet u nuchter zijn. U mag dan niet eten, drinken of roken.
6 uur voordat u in het ziekenhuis moet zijn, mag u niet meer eten en roken. U mag dan nog wel heldere dranken drinken. Bijvoorbeeld water, thee en aanmaaklimonade. 2 uur voordat u in het ziekenhuis moet zijn, mag u ook niets meer drinken.
Ligt u de dag voor de operatie al in het ziekenhuis? Dan vertelt de verpleegkundige hoe laat u nuchter moet zijn.
Gebruikt u medicijnen? Bespreek dit altijd met uw arts. Sommige medicijnen mag u rond de operatie niet innemen. Moet u de medicijnen innemen? Dit mag altijd met een slokje water. Ook in de tijden dat u nuchter moet zijn.
Meer informatie over nuchter zijn bij een operatie leest u in de folder “Nuchter rondom een operatie”
- U heeft een kennismakingsgesprek met de verpleegkundige. Hij/zij vraagt welke medicijnen u gebruikt. Neem een recente medicatielijst mee. Ook maakt de verpleegkundige afspraken met u over het innemen van uw medicijnen. Hij/zij vraagt ook of u allergieën heeft, hoe uw algemene gezondheid is en hoe uw situatie thuis is.
- We noteren de naam en het telefoonnummer van uw contactpersoon. Uw contactpersoon is degene die wij na de operatie bellen om te vertellen dat de operatie achter de rug is. U kunt uw partner, familielid of goede vriend(in) opgeven als contactpersoon.
- Een co-assistent neemt een medische vragenlijst met u door.
- We nemen bloed bij u af.
Voor uw operatie moet u nuchter zijn. U mag dan niet eten, drinken of roken.
6 uur voordat u in het ziekenhuis moet zijn, mag u niet meer eten en roken. U mag dan nog wel heldere dranken drinken. Bijvoorbeeld water, thee en aanmaaklimonade. 2 uur voordat u in het ziekenhuis moet zijn, mag u ook niets meer drinken.
Ligt u de dag voor de operatie al in het ziekenhuis? Dan vertelt de verpleegkundige hoe laat u nuchter moet zijn.
Gebruikt u medicijnen? Bespreek dit altijd met uw arts. Sommige medicijnen mag u rond de operatie niet innemen. Moet u de medicijnen innemen? Dit mag altijd met een slokje water. Ook in de tijden dat u nuchter moet zijn.
Meer informatie over nuchter zijn bij een operatie leest u in de folder “Nuchter rondom een operatie”
Klysma
Voor de operatie moet het laatste stuk van uw darm leeg zijn. Daarom krijgt u op de avond voor de operatie een klysma.Verloop van de operatie
De volgende dag wordt u geopereerd.
Direct na de operatie brengt de anesthesioloog u naar de uitslaapkamer (verkoever). Daar blijft u tot u goed wakker bent. Daarna gaat u terug naar de kliniek.
Het kan zijn dat u eerst naar de Post Anesthesie Care Unit (PACU) gaat. Dit bespreken we voor de operatie met u. Hier kunnen artsen en verpleegkundigen u met bewakingsapparatuur extra goed in de gaten houden. De opname op de PACU duurt meestal 1 dag.
Heeft u een open operatie gehad? Dan blijft u na de operatie nog gemiddeld 5 dagen in het ziekenhuis.
Heeft u een kijkoperatie gehad? Dan blijft u na de operatie nog 2 dagen in het ziekenhuis.
U kunt uw buik ondersteunen met een kussentje. Dat zorgt dat u minder pijn heeft, vooral bij het hoesten.
U kunt op 2 manieren medicijnen tegen pijn krijgen:
Na de operatie is de kans op trombose hoger. Bij trombose raakt een bloedvat verstopt door een bloedstolsel. Tijdens uw opname krijgt u elke dag een injectie in uw bovenbeen om trombose te voorkomen. Als u weer thuis bent, zet u zelf of een naaste van u de injecties. U heeft de injecties tot 4 weken na de operatie nodig. De verpleegkundige leert u hoe u zelf de injecties kunt zetten.
Volg daarnaast deze adviezen om trombose te voorkomen:
U krijgt medicijnen om te zorgen dat uw ontlasting op gang komt. Bij veel vrouwen is hun ontlasting na de operatie veranderd. Meestal is de passage langzamer. Meestal is het moeilijker om de ontlasting te later passeren.
Tijdens de operatie hebben we een blaaskatheter bij u geplaatst. Dat is een dun slangetje, dat we in de blaas brengen. Het slangetje komt naar buiten via uw plasbuis, waar normaal uw urine uit komt. Uw urine gaat via het slangetje naar een zak naast uw bed. Daardoor hoeft u niet naar het toilet om te plassen.
De eerste dagen na de operatie houdt u de blaaskatheter. Zo kan uw blaas herstellen. U kunt met de katheter douchen en wandelen.
Open operatie
Heeft u een open operatie gehad? Op de 3e dag na de operatie verwijderen we de katheter. Dat is waarschijnlijk de dag voor u naar huis gaat. De verpleegkundige maakt u rond 6 uur in de ochtend wakker. Dan verwijdert de verpleegkundige de katheter in overleg met u. U mag daarna gewoon douchen en wandelen.
Daarna testen we of u goed uitplast. Hoe dat gaat, leest u onder het kopje ‘Test plassen’.
Kijkoperatie
Heeft u een kijkoperatie gehad? Dan gaat u de 2e dag na de operatie naar huis (meestal vrijdag). U gaat dan met de blaaskatheter naar huis. 5 dagen na de operatie komt u terug naar het ziekenhuis (meestal maandag). Dan kijken we of we de blaaskatheter kunnen verwijderen. We testen of u goed kunt uitplassen. Hoe dat gaat, leest u onder het kopje ‘Test plassen’.
Voelt u dat u moet plassen? Dan testen we of u goed uit kunt plassen. Deze test noemen we ook wel mictie trail.
Plast u niet goed uit? Dan blijft er urine achter in uw blaas (residu). In deze urine kunnen sneller bacteriën groeien. Daardoor is er een grotere kans dat u blaasontsteking krijgt. Daarom moeten we zorgen dat er geen urine in uw blaas achterblijft. Daarvoor zijn 2 mogelijkheden:
Plast u niet goed uit? Dan kunnen we kiezen voor ‘zelf-katheterisatie’. Dat betekent dat u zelf uw blaas leegt met een katheter. U gaat gewoon naar het toilet om te plassen. Na het plassen blijft er urine achter in uw blaas. Deze urine haalt u weg met de katheter. Dit doet u 2 tot 4 keer per dag.
De verpleegkundige van de polikliniek Urologie leert u zelf te katheteriseren. Ook hoort u van de verpleegkundige wanneer op de dag u de katheterisatie het best kunt doen.
Komt er in de ochtend en avond minder dan 100 mL urine uit de katheter? Dan mag u stoppen met zelf-katheterisatie. Dit overlegt u met de verpleegkundige of arts. Hoe snel dit gaat, verschilt erg per patiënt. Het kan zijn dat u een paar dagen zelf katheteriseert. Het kan ook een aantal maanden duren, voordat de blaas herstelt is en u weer zelf volledig kunt uitplassen.
Dagboek
Onderaan deze tekst staat een ‘zelf-katheterisatie-dagboek’. In dit dagboek houdt u bij:
Contact over katheterisatie
Heeft u leren katheteriseren? Dan krijgt u een visitekaartje mee van de verpleegkundige van de polikliniek Urologie. Heeft u vragen of problemen bij het katheteriseren? Neem dan contact op met deze verpleegkundige.
5 tot 7 dagen na het begin van de zelf-katheterisatie heeft u een belafspraak met de urologieverpleegkundige. Dan bespreekt u hoe de zelf-katheterisatie gaat. Op basis hiervan besluit de verpleegkundige samen met u of u vaker, minder vaak of even vaak moet katheteriseren.
Materiaal voor thuis
U krijgt van de verpleegkundige alles wat u nodig heeft voor de katheterisatie mee naar huis. De verpleegkundige meldt u aan bij Medireva. Daar kunt u zelf materialen voor de katheterisatie bestellen.
- Let op: u mag geen sieraden, piercings, make-up of hoofddeksel dragen. Ook zet u uw bril af en doet u contactlenzen en kunstgebit uit.
- De verpleegkundige geeft u speciale operatiekleding.
- De verpleegkundige brengt u met uw bed naar de holding. Dat is de wachtruimte voor de operatiekamer.
- In de holding neemt een gespecialiseerde verpleegkundige tijdelijk uw zorg over.
- De anesthesioloog (de arts die de narcose geeft) en zijn assistent halen u op uit de holding
In de operatiekamer
In de operatiekamer staat een team van artsen en operatie-assistenten voor u klaar.- We lopen de laatste veiligheidsprocedures na.
- We vragen naar uw naam en geboortedatum, we controleren uw polsbandje en vragen of u allergisch bent.
- We bevestigen de afgesproken operatie.
- U krijgt een infuus. Dit gebruiken we voor het toedienen van vocht, medicatie en anesthesiemiddelen (narcosemiddelen).
- U krijgt volledige anesthesie (narcose). Hierdoor is uw hele lichaam verdoofd en bent u buiten bewustzijn.
- Voor de operatie herhalen de operateurs en een co-assistent het inwendig onderzoek. U kunt op de poli aangeven of u akkoord bent dat de co-assistent dit onderzoek uitvoert.
- Daarna beginnen we met de operatie.
Direct na de operatie brengt de anesthesioloog u naar de uitslaapkamer (verkoever). Daar blijft u tot u goed wakker bent. Daarna gaat u terug naar de kliniek.
Het kan zijn dat u eerst naar de Post Anesthesie Care Unit (PACU) gaat. Dit bespreken we voor de operatie met u. Hier kunnen artsen en verpleegkundigen u met bewakingsapparatuur extra goed in de gaten houden. De opname op de PACU duurt meestal 1 dag.
Duur opname
Heeft u een open operatie gehad? Dan blijft u na de operatie nog gemiddeld 5 dagen in het ziekenhuis.
Heeft u een kijkoperatie gehad? Dan blijft u na de operatie nog 2 dagen in het ziekenhuis.
Pijnbestrijding
Na de operatie heeft u medicijnen tegen de pijn nodig. Die zorgen dat u zonder pijn kunt bewegen, hoesten en goed doorademen. Dit is belangrijk om complicaties, zoals longproblemen en trombose, te voorkomen. Daarnaast kost pijn energie. Deze energie heeft u hard nodig voor uw herstel.U kunt uw buik ondersteunen met een kussentje. Dat zorgt dat u minder pijn heeft, vooral bij het hoesten.
U kunt op 2 manieren medicijnen tegen pijn krijgen:
- Via een dun slangetje in uw rug. Dit slangetje plaatst de anesthesist soms voor de operatie.
- Via een infuus met een pomp. Met deze pomp kunt u zelf bepalen hoeveel medicijnen tegen de pijn u wilt.
Mobiliseren
De eerste dagen na de operatie heeft u hulp nodig van onze verpleegkundigen. Na een paar dagen kunt u sommige dingen weer zelf doen. Bijvoorbeeld uzelf verzorgen. De dag na de operatie helpt de verpleegkundige u op een stoel. Daarna kunt u elke dag wat langer op de stoel blijven zitten. Na een paar dagen kunt u een klein stukje wandelen op de gang.Trombose
Na de operatie is de kans op trombose hoger. Bij trombose raakt een bloedvat verstopt door een bloedstolsel. Tijdens uw opname krijgt u elke dag een injectie in uw bovenbeen om trombose te voorkomen. Als u weer thuis bent, zet u zelf of een naaste van u de injecties. U heeft de injecties tot 4 weken na de operatie nodig. De verpleegkundige leert u hoe u zelf de injecties kunt zetten.
Volg daarnaast deze adviezen om trombose te voorkomen:
- Beweeg regelmatig goed uw armen en benen.
- Trek uw benen regelmatig op.
- Adem goed door, ook al doet dat pijn.
Infuus
U heeft een infuus totdat u goed eet en drinkt en geen medicijnen meer via het infuus krijgt.Verzorging van de wond
- We hechten de wond meestal met oplosbare hechtingen. Dat betekent dat we de hechtingen er niet uit hoeven halen.
- We controleren de wond elke dag.
- Er zit een pleister op de wond. Als de wond droog is, hoeft er geen pleister meer op. Dit is ongeveer 3 dagen na de operatie.
Ontlasting
U krijgt medicijnen om te zorgen dat uw ontlasting op gang komt. Bij veel vrouwen is hun ontlasting na de operatie veranderd. Meestal is de passage langzamer. Meestal is het moeilijker om de ontlasting te later passeren.
Plassen
Na de operatie werkt de blaas anders. U voelt minder goed dat u naar het toilet moet. Bij veel vrouwen lukt het niet meteen om te plassen. Of het lukt niet om goed uit te plassen.Tijdens de operatie hebben we een blaaskatheter bij u geplaatst. Dat is een dun slangetje, dat we in de blaas brengen. Het slangetje komt naar buiten via uw plasbuis, waar normaal uw urine uit komt. Uw urine gaat via het slangetje naar een zak naast uw bed. Daardoor hoeft u niet naar het toilet om te plassen.
De eerste dagen na de operatie houdt u de blaaskatheter. Zo kan uw blaas herstellen. U kunt met de katheter douchen en wandelen.
Verwijderen blaaskatheter
Na een aantal dagen kijken we of we de blaaskatheter kunnen verwijderen. Wanneer we dit doen, verschilt na een open operatie of kijkoperatie.Open operatie
Heeft u een open operatie gehad? Op de 3e dag na de operatie verwijderen we de katheter. Dat is waarschijnlijk de dag voor u naar huis gaat. De verpleegkundige maakt u rond 6 uur in de ochtend wakker. Dan verwijdert de verpleegkundige de katheter in overleg met u. U mag daarna gewoon douchen en wandelen.
Daarna testen we of u goed uitplast. Hoe dat gaat, leest u onder het kopje ‘Test plassen’.
Kijkoperatie
Heeft u een kijkoperatie gehad? Dan gaat u de 2e dag na de operatie naar huis (meestal vrijdag). U gaat dan met de blaaskatheter naar huis. 5 dagen na de operatie komt u terug naar het ziekenhuis (meestal maandag). Dan kijken we of we de blaaskatheter kunnen verwijderen. We testen of u goed kunt uitplassen. Hoe dat gaat, leest u onder het kopje ‘Test plassen’.
Test plassen
Voelt u dat u moet plassen? Dan testen we of u goed uit kunt plassen. Deze test noemen we ook wel mictie trail.
- De verpleegkundige maakt eerst een echo van uw blaas. Dit heet bladderen. Zo zien we hoeveel urine er in zit.
- U gaat naar het toilet om te plassen.
- Na het plassen maakt de verpleegkundige weer een echo van uw blaas. Zo zien we of uw blaas helemaal leeg is.
- Dit doen we een aantal keer.
Plast u niet goed uit? Dan blijft er urine achter in uw blaas (residu). In deze urine kunnen sneller bacteriën groeien. Daardoor is er een grotere kans dat u blaasontsteking krijgt. Daarom moeten we zorgen dat er geen urine in uw blaas achterblijft. Daarvoor zijn 2 mogelijkheden:
- U krijgt voor een week een nieuwe blaaskatheter. U gaat met de katheter naar huis. Na een week komt u terug naar het ziekenhuis. Dan kijkt de verpleegkundige weer of we de katheter kunnen verwijderen.
- U leert om zelf te katheteriseren. Hieronder leest u wat dat is.
Plast u niet goed uit? Dan kunnen we kiezen voor ‘zelf-katheterisatie’. Dat betekent dat u zelf uw blaas leegt met een katheter. U gaat gewoon naar het toilet om te plassen. Na het plassen blijft er urine achter in uw blaas. Deze urine haalt u weg met de katheter. Dit doet u 2 tot 4 keer per dag.
De verpleegkundige van de polikliniek Urologie leert u zelf te katheteriseren. Ook hoort u van de verpleegkundige wanneer op de dag u de katheterisatie het best kunt doen.
Komt er in de ochtend en avond minder dan 100 mL urine uit de katheter? Dan mag u stoppen met zelf-katheterisatie. Dit overlegt u met de verpleegkundige of arts. Hoe snel dit gaat, verschilt erg per patiënt. Het kan zijn dat u een paar dagen zelf katheteriseert. Het kan ook een aantal maanden duren, voordat de blaas herstelt is en u weer zelf volledig kunt uitplassen.
Dagboek
Onderaan deze tekst staat een ‘zelf-katheterisatie-dagboek’. In dit dagboek houdt u bij:
- Op welke tijd u de katheterisatie uitvoert.
- Hoeveel u plast (zonder de katheter). Vang hiervoor uw urine op in een maatbeker. Lees af hoeveel ml u heeft geplast.
- Hoeveel urine er uit de katheter komt.
- Of er bijzonderheden zijn bij het katheterisen. Bijvoorbeeld bloed in uw urine of pijn in uw onderbuik.
Contact over katheterisatie
Heeft u leren katheteriseren? Dan krijgt u een visitekaartje mee van de verpleegkundige van de polikliniek Urologie. Heeft u vragen of problemen bij het katheteriseren? Neem dan contact op met deze verpleegkundige.
5 tot 7 dagen na het begin van de zelf-katheterisatie heeft u een belafspraak met de urologieverpleegkundige. Dan bespreekt u hoe de zelf-katheterisatie gaat. Op basis hiervan besluit de verpleegkundige samen met u of u vaker, minder vaak of even vaak moet katheteriseren.
Materiaal voor thuis
U krijgt van de verpleegkundige alles wat u nodig heeft voor de katheterisatie mee naar huis. De verpleegkundige meldt u aan bij Medireva. Daar kunt u zelf materialen voor de katheterisatie bestellen.
Naar huis
Heeft u een open operatie gehad? Dan gaat u ongeveer 3 tot 7 dagen na de operatie naar huis.
Heeft u een kijkoperatie gehad? Dan gaat u ongeveer 2 dagen na de operatie naar huis.
Het kan zijn dat u zich in het ziekenhuis goed voelt, maar dat het thuis tegen valt. Thuis komen vaak de emoties los. Dat is niet vreemd. U heeft een zware operatie gehad. In het begin kunt u thuis nog niet alles zelf doen. Neem genoeg rust. Ga bijvoorbeeld ’s middags even liggen. Luister goed naar uw lichaam.
Conditie
Het kan zijn dat u zich snel moe voelt. Misschien kunt u minder aan dan u verwacht. Uw lichaam geeft aan wat u kunt en wat niet. Luister naar uw lichaam. Stop als u moe wordt en gun uzelf genoeg rust.
Tillen
Tot 6 weken na de operatie mag u niet zwaar tillen. Draag geen boodschappentassen, stofzuigers, wasmanden of vuilniszakken. Lichte klusjes kunt u stap voor stap weer doen.
Sporten
Tot 6 weken na de operatie mag u niet intensief sporten. Als u geen klachten heeft, mag u steeds meer doen. Wandelen mag altijd.
Baden/douchen
U mag elke dag douchen. U mag niet in bad, zwemmen of naar de sauna tot de controle op de polikliniek.
Fietsen en autorijden
Tot 6 weken na de operatie mag u niet fietsen of autorijden.
Werken
Overleg met uw werkgever en bedrijfsarts over een schema om weer te beginnen met werken.
Afscheiding
U kunt nog wat bloed of bruine afscheiding verliezen. Het is normaal om tot 2 weken na de operatie bloed te verliezen. Het is normaal om tot 6 weken na de operatie bruine afscheiding te hebben. Gebruik deze 6 weken geen tampons.
Geslachtsgemeenschap
Tot 6 weken na de operatie mag u geen geslachtsgemeenschap (seks) hebben. U mag wel knuffelen of een orgasme krijgen.
Tampons
U mag tot 6 weken na de operatie geen tampons gebruiken. Zo kan het litteken bovenin de vagina goed herstellen.
Als u naar huis gaat, krijgt u een afspraak mee voor een bezoek op de polikliniek. Het kan ook zijn dat u een brief thuis krijgt. Deze afspraak is ongeveer 14 dagen na uw operatie.
U heeft dan een gesprek met uw gynaecoloog. U krijgt de uitslag van het onderzoek van de patholoog. De patholoog onderzoekt met een microscoop het weefsel dat we tijdens de operatie hebben weggehaald. Vraag uw partner of iemand anders om samen met u naar dit gesprek te gaan. Na dit gesprek is een verpleegkundige aanwezig. Zo kunt u altijd met de verpleegkundige praten over het gesprek.
Ook controleren we tijdens deze afspraak uw herstel en hoe het gaat met plassen.
Na 6 weken
U komt 6 weken na de operatie voor controle bij uw gynaecoloog en/of verpleegkundig specialist. Is uw behandeling klaar? En heeft u geen nabehandeling nodig? Dan gaat u terug naar uw eigen gynaecoloog (in uw eigen ziekenhuis). Bij deze gynaecoloog blijft u 5 jaar onder controle.
Na 6 maanden
6 maanden na de operatie sturen we nog één keer een vragenlijst toe (zie ‘Zorgpad baarmoederhalskanker’). Daarna belt de verpleegkundig specialist u.
We kunnen niet precies zeggen wanneer u weer met uw normale werkzaamheden kunt beginnen. Gemiddeld kunnen patiënten na ongeveer 3 maanden weer goed functioneren. Praat op tijd met uw werkgever en bedrijfsarts over uw werk. Samen kunt u een plan maken om weer te beginnen met werken.
Wilt u praten over uw ziekte en herstel? U mag altijd contact opnemen met de oncologieverpleegkundige (zie ‘Contact’). Als u het wil, kunnen we u doorverwijzen naar een medisch maatschappelijk werker in het Erasmus MC. Hij of zij helpt u om te gaan met uw ziekte en het herstel.
Heeft u een kijkoperatie gehad? Dan gaat u ongeveer 2 dagen na de operatie naar huis.
Het kan zijn dat u zich in het ziekenhuis goed voelt, maar dat het thuis tegen valt. Thuis komen vaak de emoties los. Dat is niet vreemd. U heeft een zware operatie gehad. In het begin kunt u thuis nog niet alles zelf doen. Neem genoeg rust. Ga bijvoorbeeld ’s middags even liggen. Luister goed naar uw lichaam.
Leefregels
De leefregels gelden na allebei de soorten operaties (open operatie en kijkoperatie).Conditie
Het kan zijn dat u zich snel moe voelt. Misschien kunt u minder aan dan u verwacht. Uw lichaam geeft aan wat u kunt en wat niet. Luister naar uw lichaam. Stop als u moe wordt en gun uzelf genoeg rust.
Tillen
Tot 6 weken na de operatie mag u niet zwaar tillen. Draag geen boodschappentassen, stofzuigers, wasmanden of vuilniszakken. Lichte klusjes kunt u stap voor stap weer doen.
Sporten
Tot 6 weken na de operatie mag u niet intensief sporten. Als u geen klachten heeft, mag u steeds meer doen. Wandelen mag altijd.
Baden/douchen
U mag elke dag douchen. U mag niet in bad, zwemmen of naar de sauna tot de controle op de polikliniek.
Fietsen en autorijden
Tot 6 weken na de operatie mag u niet fietsen of autorijden.
Werken
Overleg met uw werkgever en bedrijfsarts over een schema om weer te beginnen met werken.
Afscheiding
U kunt nog wat bloed of bruine afscheiding verliezen. Het is normaal om tot 2 weken na de operatie bloed te verliezen. Het is normaal om tot 6 weken na de operatie bruine afscheiding te hebben. Gebruik deze 6 weken geen tampons.
Geslachtsgemeenschap
Tot 6 weken na de operatie mag u geen geslachtsgemeenschap (seks) hebben. U mag wel knuffelen of een orgasme krijgen.
Tampons
U mag tot 6 weken na de operatie geen tampons gebruiken. Zo kan het litteken bovenin de vagina goed herstellen.
Controles
Na 2 wekenAls u naar huis gaat, krijgt u een afspraak mee voor een bezoek op de polikliniek. Het kan ook zijn dat u een brief thuis krijgt. Deze afspraak is ongeveer 14 dagen na uw operatie.
U heeft dan een gesprek met uw gynaecoloog. U krijgt de uitslag van het onderzoek van de patholoog. De patholoog onderzoekt met een microscoop het weefsel dat we tijdens de operatie hebben weggehaald. Vraag uw partner of iemand anders om samen met u naar dit gesprek te gaan. Na dit gesprek is een verpleegkundige aanwezig. Zo kunt u altijd met de verpleegkundige praten over het gesprek.
Ook controleren we tijdens deze afspraak uw herstel en hoe het gaat met plassen.
Na 6 weken
U komt 6 weken na de operatie voor controle bij uw gynaecoloog en/of verpleegkundig specialist. Is uw behandeling klaar? En heeft u geen nabehandeling nodig? Dan gaat u terug naar uw eigen gynaecoloog (in uw eigen ziekenhuis). Bij deze gynaecoloog blijft u 5 jaar onder controle.
Na 6 maanden
6 maanden na de operatie sturen we nog één keer een vragenlijst toe (zie ‘Zorgpad baarmoederhalskanker’). Daarna belt de verpleegkundig specialist u.
Herstel
Het herstel duurt meestal een aantal maanden. Uw conditie zal stap voor stap verbeteren. Blijf altijd naar uw lichaam luisteren.We kunnen niet precies zeggen wanneer u weer met uw normale werkzaamheden kunt beginnen. Gemiddeld kunnen patiënten na ongeveer 3 maanden weer goed functioneren. Praat op tijd met uw werkgever en bedrijfsarts over uw werk. Samen kunt u een plan maken om weer te beginnen met werken.
Verwerking
Iedereen gaat op zijn eigen manier om met gevoelens. Sommige mensen hebben behoefte om veel over hun ziekte te praten. Anderen verwerken het liever zelf.Wilt u praten over uw ziekte en herstel? U mag altijd contact opnemen met de oncologieverpleegkundige (zie ‘Contact’). Als u het wil, kunnen we u doorverwijzen naar een medisch maatschappelijk werker in het Erasmus MC. Hij of zij helpt u om te gaan met uw ziekte en het herstel.
Bijwerkingen en complicaties
Plassen
Na de operatie werkt de blaas anders.- Meestal heeft u minder het gevoel van een volle blaas. U voelt daardoor minder goed dat u naar het toilet moet. Ga daarom altijd op tijd naar het toilet.
- Het kan zijn dat u de eerste weken tot maanden niet goed kunt uitplassen.
- Het kan zijn dat u af en toe wat urine verliest.
- Het kan zijn dat u vaker op een dag moet plassen.
De blaas ligt voor de baarmoeder en de vagina. Tijdens de operatie maken we de baarmoeder en het bovenste deel van de vagina voorzichtig los van de blaas. Daar liggen ook zenuwen die de blaas aansturen. Die kunnen beschadigd raken tijdens de operatie. Als dat gebeurt, werkt de blaas minder goed.
Hoe lang?
Het verschilt per persoon hoe snel de blaas herstelt. Het kan een aantal dagen, weken of maanden duren.
Bij elk bezoek aan het ziekenhuis bespreken we hoe het gaat met plassen. Het kan zijn dat het plassen nooit meer gaat zijn zoals voor de operatie. We begrijpen dat dit een impact kan hebben op uw leven. We kijken samen naar uw herstel en oplossingen.
Heeft u problemen met plassen? Bespreek dit dan met uw behandelend arts, verpleegkundig specialist of oncologieverpleegkundige.
Pijn in blaas
Sommige vrouwen hebben door de blaaskatheter pijn in hun buik, op de plek waar de blaas zit. Dit zijn waarschijnlijk krampen van de blaas. Dit is normaal. U hoeft zich hier geen zorgen over te maken.Heeft u veel last van deze krampen? Dan kan uw behandelend arts u medicijnen geven. Deze medicijnen helpen de blaas te ontspannen.
Gaan we uw katheter verwijderen? Stop dan 12 tot 18 uur daarvoor met de medicijnen. Als u dat niet doet, kunt u misschien niet plassen door de medicijnen.
Opgeblazen gevoel in de buik
Heeft u een kijkoperatie gehad? Dan kunt u na de operatie een opgeblazen gevoel in uw buik hebben. Ook kunt u pijn tussen uw schouderbladen hebben. Dat komt doordat we u opereren met een laparoscoop (kijkbuis). Tijdens de operatie blazen we uw buik op om alles goed te kunnen zien.Dit opgeblazen gevoel komt vaak voor. Meestal verdwijnen deze klachten binnen een paar dagen.
Lymfoedeem
U kunt last krijgen van lymfoedeem. Dat betekent dat er veel vocht in uw bovenbenen zit. De vorm van uw bovenbenen verandert dan. Of uw benen voelen zwaarder aan. Elastische kousen kunnen helpen. Misschien heeft u een behandeling bij een lymfoedeemtherapeut nodig.Heeft u last van deze klachten? Bel dan de oncologieverpleegkundige (zie ‘Contact’). U hoeft niet te wachten tot uw volgende afspraak in het ziekenhuis.
Menstruatie
Na de operatie heeft u geen baarmoeder meer. Daardoor wordt u niet meer ongesteld. Zijn uw eierstokken niet weggehaald? Dan houdt u wel uw cyclus. Het kan zijn dat u daarbij last heeft van gevoelige, gespannen borsten, hoofdpijn of veranderingen in uw humeur.Overgang
Zijn uw eierstokken weggehaald? En was u voor de operatie nog niet in de overgang? Dan kunt u na de operatie last krijgen van overgangsklachten. Bijvoorbeeld:- veel zweten
- opvliegers
- veranderingen in uw humeur
Onvruchtbaarheid
Na de operatie kunt u geen kinderen meer krijgen. Heeft u een kinderwens? Dan is dit erg zwaar. Ook als u al kinderen heeft, kunt u verdriet voelen omdat u geen kinderen meer kunt krijgen. U kunt hierover praten met uw gynaecoloog, verpleegkundig specialist of oncologieverpleegkundige.Seksualiteit
Medisch gezien is geslachtsgemeenschap ongeveer 6 weken na de operatie weer mogelijk. Dit geldt alleen als uw wonden genezen zijn. Dat controleren we op de polikliniek.Maar het kan maanden duren voor u weer plezier beleeft aan vrijen. Vooral uw zin in vrijen kan een lange tijd weg zijn of minder zijn. Uw orgasme kan anders zijn dan voor de operatie. Vooral als u tijdens een orgasme de baarmoeder voelde samentrekken.
Het is voor iedere vrouw anders hoe zij seksualiteit ervaart na de operatie. Intimiteit, genegenheid en knuffelen zijn in deze periode erg belangrijk. Het is belangrijk om met uw partner over uw gevoelens te praten. Ook uw partner kan in het begin onzeker zijn. Als u problemen heeft op seksueel gebied (bij het vrijen), kunt u deze bespreken met uw gynaecoloog of verpleegkundig specialist.
Ontlasting
Bij veel vrouwen is hun ontlasting na de operatie veranderd. Meestal is de passage langzamer. Meestal is het moeilijker om de ontlasting te later passeren.Wanneer contact opnemen?
Neem direct contact met ons op als:
Is uw operatie langer dan 6 weken geleden? Neem dan contact op met de oncologieverpleegkundige (zie Contact hieronder) of uw huisarts.
- Uw wond gaat bloeden.
- U plotseling koorts krijgt en uw temperatuur boven de 38,5°C is.
- Uw wond rood of dik is.
- U koude rillingen heeft.
- Uw been rood en dik is.
- U plotseling moeilijk kunt ademen (kortademig bent) of u andere problemen heeft met ademhalen.
- U 2 weken na de operatie nog bloed uit uw vagina verliest.
- U 6 weken na de operatie nog bruine afscheiding heeft.
- U iets niet vertrouwt.
Is uw operatie langer dan 6 weken geleden? Neem dan contact op met de oncologieverpleegkundige (zie Contact hieronder) of uw huisarts.
Wetenschappelijk onderzoek
In het Erasmus MC doen we veel wetenschappelijk onderzoek. Als u in aanmerking komt voor een behandeling die onderdeel is van een wetenschappelijk onderzoek, vertellen wij u hierover op de polikliniek.
U heeft bij uw bezoek op de polikliniek een informatiebrief gekregen over de Gyn Onco Biobank. In deze biobank bewaren we bloed en weefsel (bijvoorbeeld stukjes tumor), dat niet meer nodig is voor uw diagnose of behandeling. Als u toestemming geeft, gebruiken we dit voor wetenschappelijk onderzoek.
U heeft bij uw bezoek op de polikliniek een informatiebrief gekregen over de Gyn Onco Biobank. In deze biobank bewaren we bloed en weefsel (bijvoorbeeld stukjes tumor), dat niet meer nodig is voor uw diagnose of behandeling. Als u toestemming geeft, gebruiken we dit voor wetenschappelijk onderzoek.
Contact
Heeft u nog vragen? Stel deze dan tijdens uw controle op de polikliniek aan uw gynaecoloog. U kunt ook altijd contact opnemen met de oncologieverpleegkundige.
- Kliniek Gynaecologie: (010) 703 33 46
- Polikliniek Gynaecologische oncologie: (010) 704 02 51
- Oncologieverpleegkundige/casemanager: (010) 703 14 20
Meer informatie
Patiëntenfolder Erasmus MC: Zorgpad baarmoederhalskanker
Patiëntinformatiecentrum Oncologie (PATIO)
Het patiëntinformatiecentrum is er voor iedereen die met kanker te maken krijgt, als patiënt of naaste. Het informatiecentrum bevindt zich aan de Zimmermanweg en is geopend van maandag t/m vrijdag van 8.00 - 16.30 uur. Telefoon: (010) 704 12 02. Mail: patio@erasmusmc.nl. Voor alle mogelijkheden en activiteiten: www.erasmusmcpatio.nl. Kijkt u ook eens naar het ervaringsverhaal van Joris:
Familiehuis
In het Familiehuis kunnen partners en familieleden van patiënten logeren gedurende de periode van behandeling. In het Familiehuis beschikken zij (voor een relatief kleine eigen bijdrage) over een eigen gastenkamer met badkamer. Ook kunnen ze gebruikmaken van de gemeenschappelijke faciliteiten zoals als een keuken, eetkamer en woonkamer. Het huis geeft zowel de zieke als logerende familieleden de rust van het dichtbij elkaar kunnen zijn.
Meer informatie over het Familiehuis kunt u vinden op www.familiehuis.nl.
Telefoon: (010) 704 11 05. Mail: familiehuis@erasmusmc.nl
(0800) 022 66 22, contact@kanker.nl, www.kanker.nl
Stichting OLIJF. Netwerk van vrouwen met gynaecologische kanker
Postbus 1478, 1000 BL Amsterdam
(020) 303 92 92, olijf@olijf.nl, www.olijf.nl
Nederlandse Kankerbestrijding (KWF)
Sophialaan 8, 1075 BR Amsterdam
(0800) 022 66 22 Hulp- en informatielijn, www.kwf.nl
Nederlandse Lymfoedeem Netwerk
Postbus 723, 2003 RS Haarlem
info@lymfoedeem.nl, www.lymfoedeem.nl
IPSO Instellingen PsychoSociale Oncologie (inloophuizen)
Bunuellaan 1, 1325 PP Almere
06 38 82 35 97, info@ipso.nl, www.ipso.nl
Stichting OOK (Optimale Ondersteuning bij Kanker)
Maasstadweg 90, 3079 DZ Rotterdam
(010) 292 36 10, info@stichting-ook.nl, www.stichting-ook.nl
NVFL (Nederlandse vereniging van fysio- en lymfoedeemtherapeuten)
www.nvfl.nl
AYA Zorgnetwerk
www.ayazorgnetwerk.nl
Patiëntinformatiecentrum Oncologie (PATIO)
Het patiëntinformatiecentrum is er voor iedereen die met kanker te maken krijgt, als patiënt of naaste. Het informatiecentrum bevindt zich aan de Zimmermanweg en is geopend van maandag t/m vrijdag van 8.00 - 16.30 uur. Telefoon: (010) 704 12 02. Mail: patio@erasmusmc.nl. Voor alle mogelijkheden en activiteiten: www.erasmusmcpatio.nl. Kijkt u ook eens naar het ervaringsverhaal van Joris:
Familiehuis
In het Familiehuis kunnen partners en familieleden van patiënten logeren gedurende de periode van behandeling. In het Familiehuis beschikken zij (voor een relatief kleine eigen bijdrage) over een eigen gastenkamer met badkamer. Ook kunnen ze gebruikmaken van de gemeenschappelijke faciliteiten zoals als een keuken, eetkamer en woonkamer. Het huis geeft zowel de zieke als logerende familieleden de rust van het dichtbij elkaar kunnen zijn.
Meer informatie over het Familiehuis kunt u vinden op www.familiehuis.nl.
Telefoon: (010) 704 11 05. Mail: familiehuis@erasmusmc.nl
Instanties en websites
Kanker.nl, Informatieplatform en sociaal netwerk voor (ex-)patiënten en naasten.(0800) 022 66 22, contact@kanker.nl, www.kanker.nl
Stichting OLIJF. Netwerk van vrouwen met gynaecologische kanker
Postbus 1478, 1000 BL Amsterdam
(020) 303 92 92, olijf@olijf.nl, www.olijf.nl
Nederlandse Kankerbestrijding (KWF)
Sophialaan 8, 1075 BR Amsterdam
(0800) 022 66 22 Hulp- en informatielijn, www.kwf.nl
Nederlandse Lymfoedeem Netwerk
Postbus 723, 2003 RS Haarlem
info@lymfoedeem.nl, www.lymfoedeem.nl
IPSO Instellingen PsychoSociale Oncologie (inloophuizen)
Bunuellaan 1, 1325 PP Almere
06 38 82 35 97, info@ipso.nl, www.ipso.nl
Stichting OOK (Optimale Ondersteuning bij Kanker)
Maasstadweg 90, 3079 DZ Rotterdam
(010) 292 36 10, info@stichting-ook.nl, www.stichting-ook.nl
NVFL (Nederlandse vereniging van fysio- en lymfoedeemtherapeuten)
www.nvfl.nl
AYA Zorgnetwerk
www.ayazorgnetwerk.nl
Plas-dagboek voor de operatie
- Kies 2 dagen voor de operatie uit.
- Vang deze 2 dagen bij elk toilet-bezoek uw urine op in een maatbeker (ook in de nacht).
- Vul elke keer als u gaat plassen de tabel in.
- Vul de vragen hieronder in.
- Neem dit mee naar het ziekenhuis.
1. Heeft u urine verloren terwijl u niet naar het toilet ging (spontaan, zonder dat u het wilde)? ___
2. Zo ja, hoe vaak? ______________
3. Zo ja hoeveel? ______________
Vragen dag 2
1. Heeft u urine verloren terwijl u niet naar het toilet ging (spontaan, zonder dat u het wilde)? ___
2. Zo ja, hoe vaak? ______________
3. Zo ja hoeveel? ______________
| Welke datum is het? | Hoe laat is het? | Hoeveel ml heeft u geplast? | Zijn er dingen die u opvallen? Bijvoorbeeld bloed in de urine of pijn in uw buik. |
Plas-dagboek zelf-katheterisatie
Gaat u thuis zelf uw blaas leegmaken met een katheter? Elke keer als u uw blaas gaat legen met de katheter, volgt u deze stappen:
1. Heeft u urine verloren terwijl u niet naar het toilet ging (spontaan, zonder dat u het wilde)? ___
2. Zo ja, hoe vaak? ______________
3. Zo ja, hoeveel? ______________
- Vang uw urine op in een maatbeker.
- Vul de tabel in.
Vragen
Beantwoord elke dag deze vragen:1. Heeft u urine verloren terwijl u niet naar het toilet ging (spontaan, zonder dat u het wilde)? ___
2. Zo ja, hoe vaak? ______________
3. Zo ja, hoeveel? ______________
| Welke datum is het? | Hoe laat is het? | Hoeveel ml heeft u geplast (zonder katheter) | Hoeveel ml urine komt er uit de katheter? | Zijn er dingen die u opvallen? Bijvoorbeeld bloed in de urine of pijn in uw buik. |
| | | | | |
| | | | | |
| | | | | |
| | | | | |
| | | | | |
| | | | | |
| | | | | |
| | | | | |
| | | | | |
| | | | | |
| | | | | |
| | | | | |
| | | | | |
| | | | | |
| | | | | |
| | | | | |
| | | | |