Waarom sondevoeding?
Er zijn verschillende redenen waarom sondevoeding nodig kan zijn:

- uw kind is niet in staat om zelf (voldoende) te eten of te drinken
- uw kind heeft naast de normale voeding aanvullende voeding nodig om extra aan te sterken
- uw kind heeft zijn energie hard nodig en sondevoeding belast minder dan zelf eten

Wat is sondevoeding?
Sondevoeding is dunne, vloeibare voeding die via een flexibel slangetje - de sonde - in de maag of de dunne darm komt. In sondevoeding zitten alle voedingsstoffen die uw kind nodig heeft om te kunnen groeien. Er zijn verschillende voedingen beschikbaar, afhankelijk van de behoefte van uw kind. De sondevoeding kan de voeding volledig, maar ook gedeeltelijk vervangen. Pasgeboren kinderen kunnen de gekolfde borstvoeding via de sonde krijgen. De sondevoeding gaat via een slangetje direct naar de maag of darm. Uw kind proeft de voeding dus niet. Het is wel mogelijk dat uw kind de smaak proeft tijdens een boertje.
Manieren om sondevoeding te geven
Er zijn verschillende manieren om sondevoeding te geven. Het einde van de sondevoedingsslang ligt in de maag, duodenum (twaalfvingerige darm) of in het jejunum (eerste stukje van de dunne darm). Dit hangt af van hoe uw kind de voeding het beste verdraagt.
Neussonde
Een neussonde is een flexibel slangetje dat via de neus tot in de maag of duodenum is ingebracht.
PEG-katheter
Een PEG-katheter is een katheter die door de chirurg van buitenaf door de huid in de maag is ingebracht. Aan de binnenkant van de maag is deze vastgezet met een plaatje of een ballonnetje. Dit hangt af van waar de chirurg voor kiest.
Jejunumsonde
Bij kinderen die geen voeding in de maag kunnen verdragen, krijgen een jejunumsonde. Deze sonde is ingebracht via de huid tot in de darm.
Neussonde
Een neussonde is een flexibel slangetje dat via de neus tot in de maag of duodenum is ingebracht.
PEG-katheter
Een PEG-katheter is een katheter die door de chirurg van buitenaf door de huid in de maag is ingebracht. Aan de binnenkant van de maag is deze vastgezet met een plaatje of een ballonnetje. Dit hangt af van waar de chirurg voor kiest.
Jejunumsonde
Bij kinderen die geen voeding in de maag kunnen verdragen, krijgen een jejunumsonde. Deze sonde is ingebracht via de huid tot in de darm.
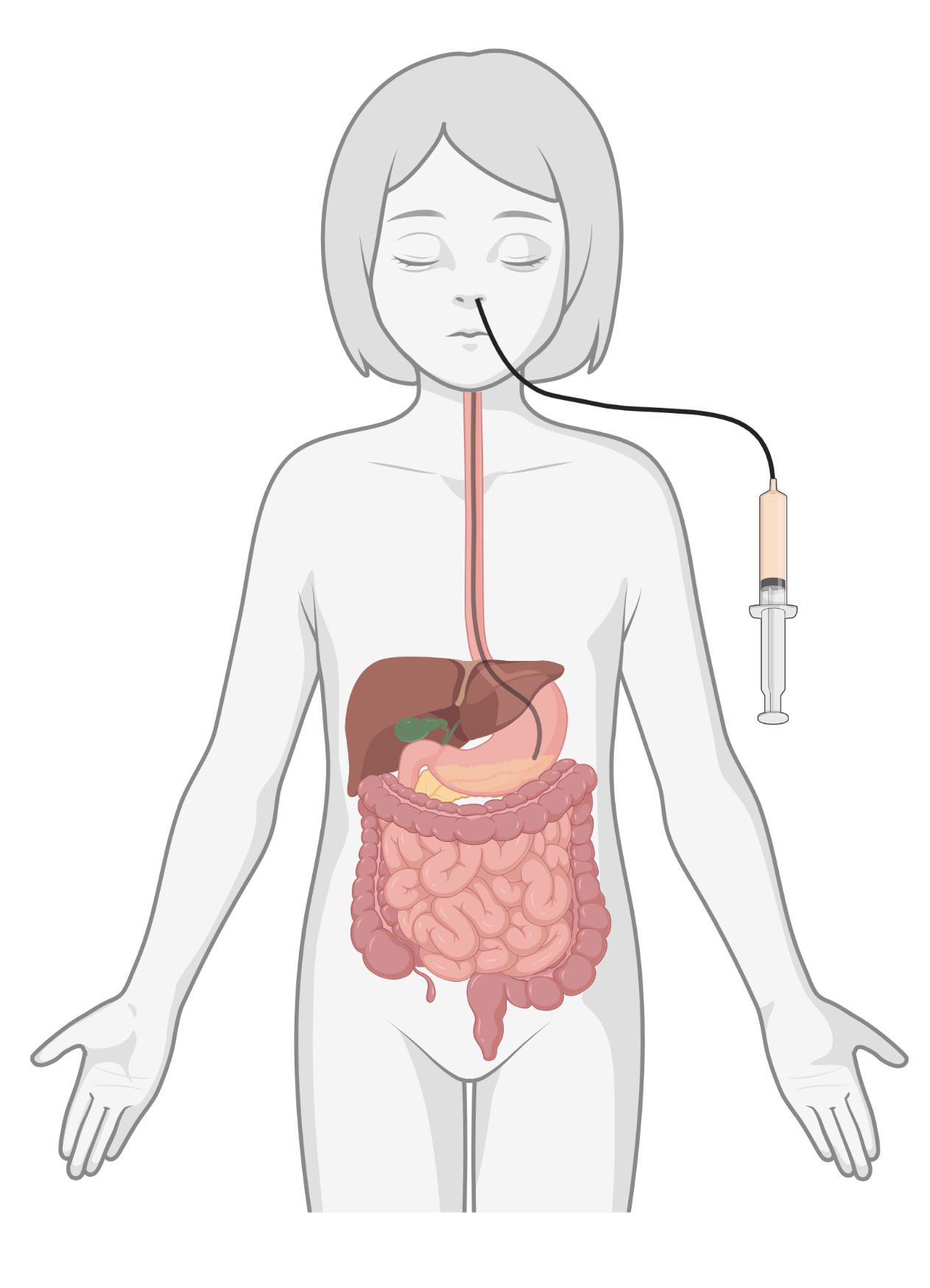 | 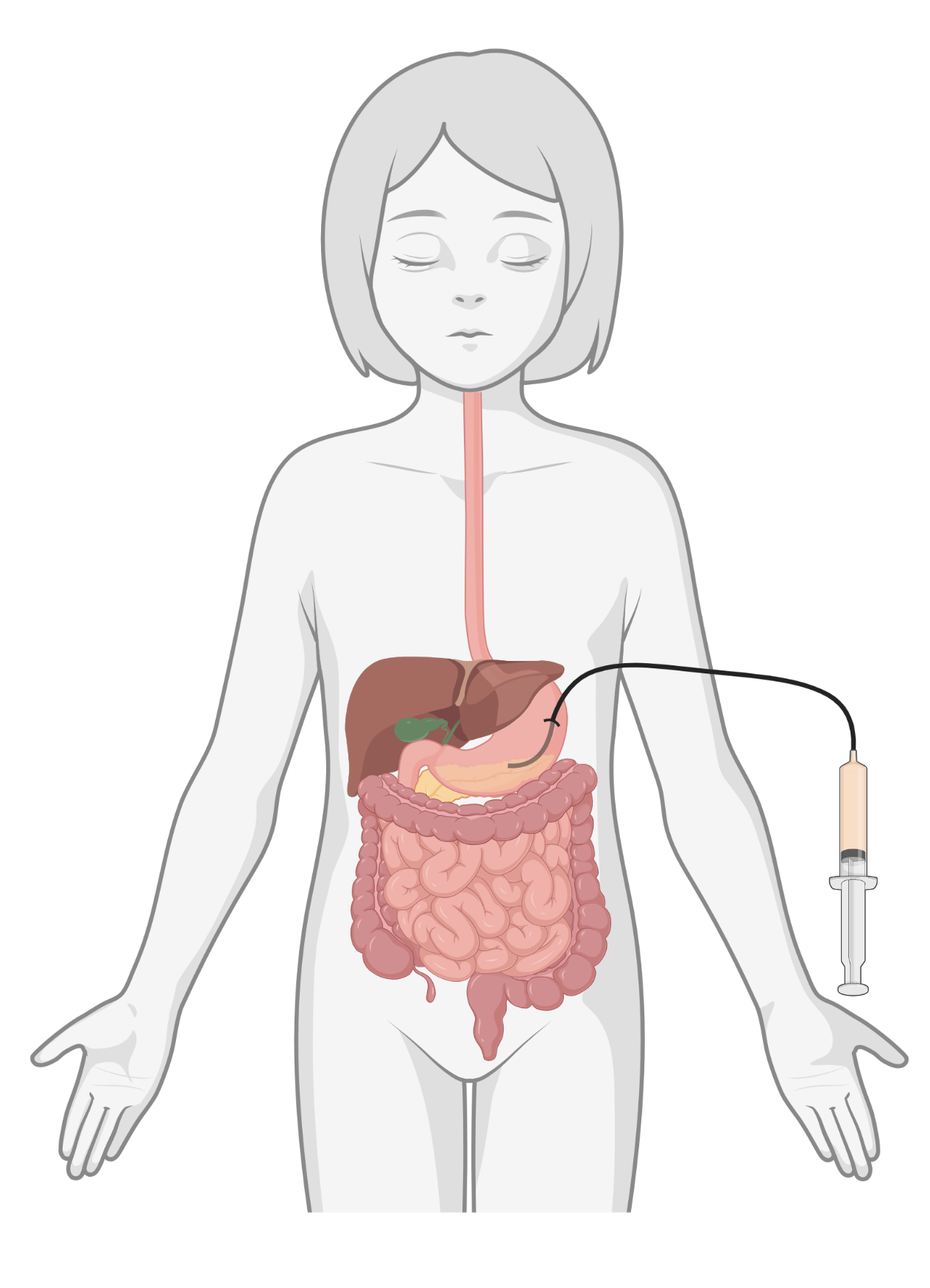 | 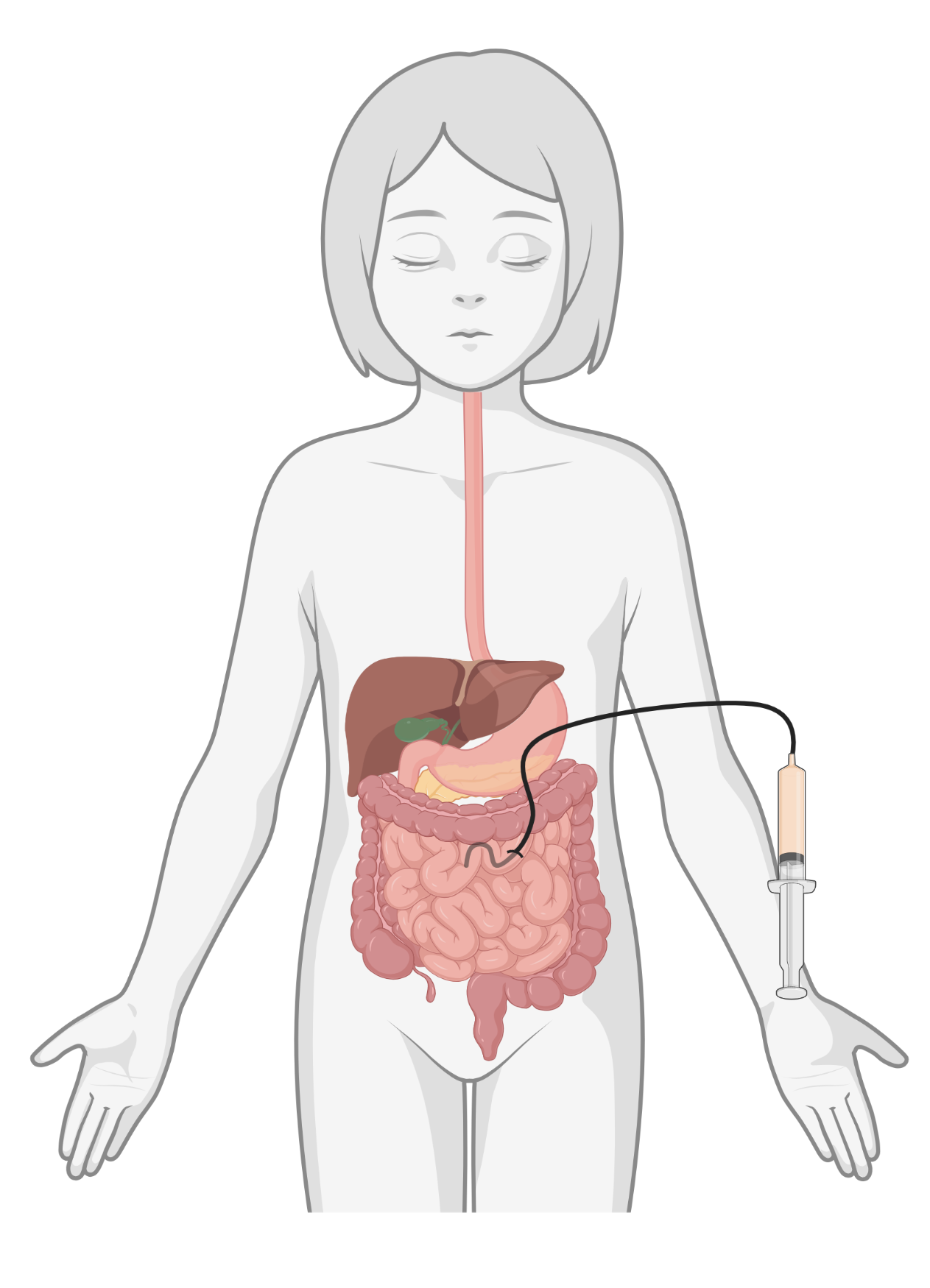 |
| Neussonde | PEG-katheter | Jejunumsonde |
Afbeeldingen gemaakt met BioRender.com
Geven van sondevoeding
Via neussonde
Sondevoeding via de neussonde kan op verschillende manieren worden gegeven, per portie of druppelsgewijs. Per portie houdt in dat u enkele keren per dag een bepaalde hoeveelheid voeding aan uw kind geeft. Druppelsgewijs betekent dat de voeding langere tijd druppel voor druppel door de sonde loopt met behulp van een pomp. Dit kan de hele dag zijn, of alleen een bepaald deel van de dag of nacht.Per portie
Met behulp van een spuit of een zogenaamd toedieningssysteem kunt u de sondevoeding per portie geven. U kunt een spuit met een tussenstukje op de sonde aansluiten. Als u de voeding heeft gegeven, kunt u de spuit weer loskoppelen en de sonde afsluiten.
Druppelsgewijs
Met behulp van een voedingspomp kan uw kind de sondevoeding druppelsgewijs krijgen. Bij de voedingspomp hoort een pompset die de sonde met het pak of de fles sondevoeding verbindt. De snelheid kan met de pomp nauwkeurig worden ingesteld.
Bij een neussonde die tot in de dunne darm is ingebracht, kunnen geen porties voeding gegeven worden. De dunne darm kan alleen druppelsgewijs voeding aan.
Stap voor stap bij sondevoeding per portie
Wat heeft u nodig?
- de juiste hoeveelheid voeding op kamertemperatuur
- de toedieningsspuit
- spuit van minimaal 10 ml voor controle sondepositie
- warm water
- eventueel speentje
- eventueel pH-indicatorpapier
- Was uw handen met water en zeep.
- Controleer of de sonde op de juiste diepte zit door:
- te controleren of de pleister nog goed vastzit op de sonde en de wang
- het markeringspunt op de sonde dat de juiste ingebrachte lengte aangeeft te controleren
- als het mogelijk is de mond/keelholte te inspecteren: ligt de sonde zichtbaar in de keel of ligt deze niet opgekruld?
- Verwijder overtollig lucht uit de maag.
- Plaats de toedieningsspuit (zonder stamper) op de sonde.
- Vul de spuit met een deel van de voeding.
- Laat de voeding langzaam inlopen (geef eventueel een zetje met de stamper).
- De inloopsnelheid van de voeding moet ongeveer gelijk zijn aan de snelheid waarmee uw kind normaal drinkt.
- Blijf bij uw kind en bied eventueel een speentje aan tijdens de voeding.
- Neem eventueel uw kind op schoot.
- Spoel de sonde na de voeding door met minimaal 2-5 cc water zodat er geen voeding meer in de sonde zit.
- Sluit de sonde af na de voeding
Stap voor stap bij sondevoeding druppelsgewijs
Wat heeft u nodig?
- de juiste hoeveelheid voeding op kamertemperatuur
- sondevoedingssysteem
- sondevoedingspomp
- spuit van minimaal 10 ml voor controle sondepositie
- warm water
- eventueel pH-indicatorpapier
- Was uw handen met water en zeep.
- Controleer of de sonde op de juiste diepte zit door:
- te controleren of de pleister nog goed vastzit op de sonde en de wang
- het markeringspunt op de sonde dat de juiste ingebrachte lengte aangeeft te controleren
- als het mogelijk is de mond/keelholte te inspecteren: ligt de sonde zichtbaar in de keel of ligt deze niet opgekruld?
- Verwijder overtollig lucht uit de maag.
- Sluit het systeem aan op de sondevoeding.
- Laat het systeem zich vullen met voeding.
- Sluit het met voeding gevulde systeem aan op de sonde.
- Stel de juiste dosering en snelheid van de voeding in op de pomp.
- Spoel de sonde na de voeding door met minimaal 2-5 cc water zodat er geen voeding meer in de sonde zit.
- Sluit de sonde af na de voeding.
pH-meting stap voor stap
- Trek een kleine hoeveelheid vocht op uit de sonde:
- Spuit met behulp van een voedingsspuit van minimaal 10 ml de neusmaagsonde door met 2-10 ml lucht (afhankelijk van de grootte van uw kind en de maat van de sonde) om de sonde ‘los te spuiten’ van de maagwand en eventueel aanwezig vocht uit de maagsonde te verwijderen.
- Trek vocht op.
- Kijk goed hoe het vocht eruitziet om een eerste indruk te krijgen van de positie van de sonde:
| herkomst vocht | kenmerken |
| maag | helder of troebel, half verteerde voeding, lichtbruin, grasgroen, bloederig of donkerbruin (bloed/maagsap) |
| darm | helder geel, donkergroen of kleurloos |
| luchtwegen | dik-vloeibaar, helder of gebroken wit, met verschillende kleuren slijm (vergelijk eventueel met het vocht bij uitzuigen) |
- Bepaal vervolgens de pH met een pH-strip met waarden in ieder geval tussen 2.0 en 9.0 en stapjes van 0.5 punt. Lees voor gebruik de gebruiksaanwijzing.
- Bij een pH van ≤ 5.5 ligt de sonde met zeer grote waarschijnlijkheid in de maag (zuurremmers hebben geen invloed op de pH).
- Als de pH > 5,5 is, dan is het onduidelijk waar de tip van de sonde ligt: in de maag, in de slokdarm, de dunne darm of de luchtwegen. Start dan nog niet met voeden en herhaal de pH-meting na 30-60 minuten.
- Als de pH weer > 5,5 is, vraag dan advies aan de behandelend arts/kinderwijkteam. Afhankelijk van de situatie en de bevindingen wordt overwogen of het nodig is om de neusmaagsonde te verwijderen en een nieuwe in te brengen.
| als het niet lukt vocht op te trekken: | spuit dan (snel) 2-4 ml lucht in en probeer het opnieuw |
| het lukt nog niet: | - zorg dat uw kind op de (andere) zij gaat liggen. - wacht 15-30 minuten - trek vocht op |
| het lukt nog steeds niet: | - breng de neusmaagsonde 5-10% van de ingebrachte lengte verder in en trek daarna eventueel 5-10% terug - trek vocht op |
| wanneer u helemaal geen vocht krijgt: | Vraag advies aan de behandelend arts/kinderwijkteam. Afhankelijk van de situatie en de bevindingen wordt overwogen om de neusmaagsonde te verwijderen en een nieuwe in te brengen. |
Visuele controle stap voor stap
- controleer de bevestiging van de sonde; is deze inderdaad goed vastgezet met de pleister (hangt de sonde er niet los tussen?)
- controleer het markeringspunt op de sonde dat de juiste ingebrachte lengte aangeeft
- inspecteer als het mogelijk is de mond-/keelholte; ligt de sonde zichtbaar in de keel en niet opgekruld?
- afwijkingen ten opzichte van het markeringspunt op de sonde (aantal cm) of de bevestiging
- benauwdheid, blauwverkleuring van de huid, hoesten, pijn, ernstig ongemak, zweten, angst, veel braken
- na hoesten, niezen of braken.
Belangrijk: vóór elke handeling aan de neusmaagsonde (bijvoorbeeld aanhangen nieuwe voeding, medicatietoediening, etc.) moet u het markeringspunt, de bevestiging en als het mogelijk is de mond-/keelholte controleren.
Verzorging en aandachtspunten bij sondevoeding
Bij gebruik van een sonde is het belangrijk om een aantal maatregelen te nemen om de kans op problemen te verminderen:
Kleine kinderen die gemakkelijk de sonde verwijderen, kunt u handschoentjes aan doen (of sokjes over de handjes) om te voorkomen dat zij hun sonde eruit trekken.
Hygiëne
Goede hygiëne is heel belangrijk omdat de voeding in het pak, de sonde en de hulpstukken gevoelig zijn voor groei van bacteriën. Te veel bacteriën kunnen misselijkheid of diarree veroorzaken. Bewaar een geopend pak sondevoeding altijd in de koelkast, maar nooit langer dan 24 uur. Haal de sondevoeding een uur voordat u het geeft uit de koelkast om de voeding op kamertemperatuur te brengen. Laat de sondevoeding nooit in de zon staan of lange tijd in een warme kamer. Let ook op de houdbaarheidsdatum. Voordat u de sondevoeding geeft, is het belangrijk dat u eerst uw handen goed wast en alle benodigde materialen op een schoon oppervlak legt. Spuit de sonde na gebruik schoon met water en sluit hem daarna af met het daarvoor bestemde dopje. Zorg ervoor dat u het toedieningssysteem in elk geval elke 24 uur vervangt.Mondverzorging
Als kinderen sondevoeding krijgen, eten of drinken ze weinig of helemaal niets zelf. Uw kind maakt hierdoor minder speeksel aan, waardoor er irritaties en soms zelfs infecties van de mondholte kunnen ontstaan. Poets daarom bij uw kind de tanden 2-3 keer per dag en maak bij baby’s de mond 3 keer per dag schoon met een gaasje gedrenkt in water. De lippen kunt u dun insmeren met vaseline of lippenbalsem.Vervangen van de neussonde
Er bestaan verschillende soorten sondes. De meest gebruikte sonde voor kinderen die langdurig sondevoeding krijgen, is de flowcare sonde. Deze siliconen sonde mag 6 weken blijven zitten, en moet dan gewisseld worden. Het vervangen van de sonde moet u doen volgens de afspraken die u heeft gemaakt met de behandelend kinderarts of het kinderwijkteam.Uitbraken van de sonde
Wanneer uw kind braakt, kan het zijn dat door de kracht van het spugen de sonde mee uitgebraakt wordt. Deze komt er dan via de mond uit of blijft opgekruld achter in de keel zitten. In beide gevallen maakt u de pleister los van de neus/wang en trekt u de sonde voorzichtig uit de neus.Vastplakken van de sonde
Het is heel belangrijk dat de sonde goed vastgeplakt zit. Hiermee voorkomt u dat uw kind deze er per ongeluk uit kan trekken. Verwijder regelmatig de oude pleisters, maak de wang goed schoon en plak er een nieuwe pleister op.Kleine kinderen die gemakkelijk de sonde verwijderen, kunt u handschoentjes aan doen (of sokjes over de handjes) om te voorkomen dat zij hun sonde eruit trekken.
Geven van medicatie via de sonde
Als uw kind medicijnen heeft en deze niet zelf kan slikken, dan kunt u deze ook via de sonde geven.
Wat heeft u nodig?
Wat heeft u nodig?
- de juiste medicatie en medicatiespuitje
- een leeg 10 ml spuitje voor controle van de sonde
- 5 ml spuitje met lauw water
- eventueel pH-indicatorpapier
- Trek vooraf de medicijnen op in een spuitje (gebruik voor alle medicijnen een apart spuitje).
- Controleer de medicijnen op juistheid, dosering en houdbaarheid.
- Controleer of de sonde op de juiste diepte zit door:
- te controleren of de pleister nog goed vastzit op de sonde en de wang
- het markeringspunt op de sonde dat de juiste ingebrachte lengte aangeeft te controleren
- als het mogelijk is de mond/keelholte te inspecteren: ligt de sonde zichtbaar in de keel of ligt deze niet opgekruld?
- Stop bij geven van medicijnen altijd de eventueel lopende voeding.
- Spuit de medicatie voorzichtig in de sonde.
- Spoel de sonde door met 2-5 ml lauw water.
- Sluit de sonde weer af of sluit bij continu sondevoeding de voeding weer aan.
Naspuiten sonde
Een sonde kan door de medicatie gemakkelijk verstopt raken. De medicijnen kunnen plakkerig zijn of korrelig waardoor de sonde van binnen dicht gaat zitten. Spuit daarom de sonde na de medicatie goed na met lauw water. Als de medicijnen niet vloeibaar zijn, maar bijvoorbeeld in poedervorm, los deze dan op met water en niet met voeding. Dit kan namelijk eerder klontjes geven.| probleem | oorzaak | oplossing |
| de voeding loopt niet door | sonde of voedingssysteem is dichtgedrukt, regelklem van het systeem staat dicht, sonde is verstopt | controleer de doorgankelijkheid van het systeem en de sonde, schuif de regelklem open. (zie onder 'sonde is verstopt) |
| de sonde is verstopt | sonde is niet goed doorgespoten, er zit een knik in de sonde, sonde is aan vervanging toe | probeer sonde zachtjes door te spuiten, de sonde bij zichtbare verstopping zachtjes masseren, verwissel sonde als de verstopping niet weg gaat |
| irritatie van de neus | sonde zit te lang op dezelfde plaats of zit niet goed vastgeplakt | plak de sonde op een andere plek van de neus vast, breng de sonde eventueel in een ander neusgat in, smeer de neus in met vaseline |
| aanhoudende prikkelhoest, benauwdheid, verslikken in de sondevoeding | de sonde is verschoven en mogelijk in de luchtpijp terechtgekomen | stop onmiddellijk met sondevoeding geven, verwijder sonde, neem contact op met (huis)arts/kinderwijkteam |
| de sonde komt eruit via de mond of zit opgekruld achter in de keel | veel hoesten en/of braken | stop onmiddellijk met sondevoeding geven, verwijder sonde |
| misselijkheid | voeding te snel ingelopen, nog oude voeding in de maag | geef de voedingen langzamer, controleer of er nog voeding in de maag zit en verwijder dit eventueel |
Voedingsvoorschrift
Type sonde: ___________________ maat/ch: _________________
Datum ingebracht : _______________________________________
Deze sonde moet elke _______________ weken worden vervangen
Type voeding: ___________________________________________
Per 24 uur __________ml, verdeeld over __________ portie(s) van ______ ml
Voedingstijden: _________________________________________
Snelheid van de pomp _________ ml/uur (indien porties via de pomp)
Of:
Per 24 uur _________ml, snelheid van de pomp _________ ml/uur
Datum ingebracht : _______________________________________
Deze sonde moet elke _______________ weken worden vervangen
Type voeding: ___________________________________________
- uw kind krijg porties voeding met behulp van spuit / pomp (doorhalen wat niet van toepassing is)
Per 24 uur __________ml, verdeeld over __________ portie(s) van ______ ml
Voedingstijden: _________________________________________
Snelheid van de pomp _________ ml/uur (indien porties via de pomp)
Of:
- uw kind krijgt continu voeding
Per 24 uur _________ml, snelheid van de pomp _________ ml/uur
Stappenplan toedienen sondevoeding (voor de behandelaar)
Naam ouders/verzorgers:
Datum:
Aandachtspunten t.a.v. bovenstaande:
Ouder/verzorger 1:
Ouder/verzorger 2:
Aandachtspunten t.a.v. bovenstaande:
Ouder/verzorger 1:
Ouder/verzorger 2:
Afspraken bij problemen:
De ouder/verzorger is in staat bovenstaande handelingen goed uit te voeren en voelt zich hierin bekwaam:
Naam en handtekening ouder/verzorger:
___________________________________________
Datum:_____________________________________
Naam en handtekening verpleegkundige:
____________________________________________
Datum:______________________________________
Datum:
| Stappen | Datum: | Paraaf: |
| Introductiegesprek | ||
| Instructieboekje of folder geven | ||
| Handeling en instructieboekje bespreken | ||
Handeling minimaal 2x uitvoeren, terwijl ouder/verzorger meekijkt:
| 1. 2. | 1. 2. |
| Ouder/verzorger voert handeling minimaal 2x uit onder toezicht | 1. 2. | 1. 2. |
Aandachtspunten t.a.v. bovenstaande:
Ouder/verzorger 1:
Ouder/verzorger 2:
| Stappen | Datum: | Paraaf: |
| Ouder/verzorger voert handeling zelfstandig uit | 1. 2. | 1. 2. |
Aandachtspunten t.a.v. bovenstaande:
Ouder/verzorger 1:
Ouder/verzorger 2:
Ouder/verzorger weet complicaties en oplossingen te benoemen:
| 1. 2. | 1. 2. |
| Ouder/verzorger weet wie te bellen bij problemen |
Afspraken bij problemen:
De ouder/verzorger is in staat bovenstaande handelingen goed uit te voeren en voelt zich hierin bekwaam:
Naam en handtekening ouder/verzorger:
___________________________________________
Datum:_____________________________________
Naam en handtekening verpleegkundige:
____________________________________________
Datum:______________________________________
Stappenplan medicatie toedienen (voor de behandelaar)
Het optrekken, oplossen en toedienen van medicatie via de mond of sonde
Naam ouders/verzorgers:
Datum:
Aandachtspunten t.a.v. bovenstaande:
Ouder/verzorger 1:
Ouder/verzorger 2:
Aandachtspunten t.a.v. bovenstaande:
Ouder/verzorger 1:
Ouder/verzorger 2:
Afspraken bij problemen:
De ouder/verzorger is in staat bovenstaande handelingen goed uit te voeren en voelt zich hierin bekwaam:
Naam en handtekening ouder/verzorger:
___________________________________________
Datum:_____________________________________
Naam en handtekening verpleegkundige:
____________________________________________
Datum:______________________________________
Naam ouders/verzorgers:
Datum:
| Stappen | Datum: | Paraaf: |
| Introductiegesprek (handeling, minimaal 2 bekwame personen nodig) | ||
| Instructieboekje of folder geven | ||
| Handeling en instructieboekje bespreken | ||
| Handeling minimaal 2x uitvoeren, terwijl ouder/verzorger meekijkt. | 1. 2. | 1. 2. |
Aandachtspunten t.a.v. bovenstaande:
Ouder/verzorger 1:
Ouder/verzorger 2:
| Stappen | Datum: | Paraaf: |
Ouder/verzorger voert handeling 2x uit onder toezicht:
| 1. 2. | 1. 2. |
Aandachtspunten t.a.v. bovenstaande:
Ouder/verzorger 1:
Ouder/verzorger 2:
| Ouder/verzorger voert handeling zelfstandig uit | 1. 2. | 1. 2. |
Ouder/verzorger weten complicaties te benoemen en wat te doen bij problemen? en wie ze moeten zijn bij problemen?
|
Afspraken bij problemen:
De ouder/verzorger is in staat bovenstaande handelingen goed uit te voeren en voelt zich hierin bekwaam:
Naam en handtekening ouder/verzorger:
___________________________________________
Datum:_____________________________________
Naam en handtekening verpleegkundige:
____________________________________________
Datum:______________________________________